CASO CLÍNICO
REVISTA DE LA FACULTAD DE MEDICINA HUMANA 2020 - Universidad Ricardo PalmaDOI 10.25176/RFMH.v20i4.3190
NEUMONÍA GRAVE DE EVOLUCIÓN TÓRPIDA EN PACIENTE JOVEN CON PRUEBA MOLECULAR NEGATIVA PARA NUEVO CORONAVIRUS
SEVERE PNEUMONIA OF TORPID EVOLUTIÓN IN A YOUNG PATIENT WITH A NEGATIVE MOLECULAR TEST FOR A NEW CORONAVIRUS
Josef Rivera1,a, Ricardo Ayala1,2,b, José Amado1,3,c,d
1Hospital Nacional Edgardo Rebagliati Martins-EsSalud, Lima-Perú.
2Universidad Nacional de Piura. Piura-Perú.
3Universidad Nacional Mayor de San Marcos. Lima-Perú.
aMédico Emergenciólogo.
bMédico Residente
cMédico Internista.
dDoctor en Medicina.
La enfermedad por coronavirus originada en el año 2019 (COVID-19) se ha diseminado rápidamente en todo el mundo produciendo estragos en el sistema de salud y la sociedad. Se reporta el caso de un varón de 26 años de edad con antecedentes de asma y obesidad, que retornó de EE.UU y acudió a emergencia con síntomas respiratorios, hipoxemia e infiltrado intersticial en la radiografía de tórax, se decide internamiento en sala de aislamiento, la prueba molecular RT-PCR de hisopado nasofaríngeo resultó negativa, por lo que fue traslado a una sala de emergencia común. El manejo inicial fue conservador, sin embargo el paciente evolucionó desfavorablemente requiriendo soporte ventilatorio, pero fallece al quinto día de internamiento. Se recibió un segundo resultado positivo para SARS-CoV-2 al día siguiente de fallecido el paciente, siendo una de las primeras víctimas jóvenes en el Perú.
Palabras Clave: Neumonía viral; Infecciones por Coronavirus; Servicios médicos de urgencia (fuente: DeCS BIREME).
ABSTRACT
The coronavirus disease originated in the year 2019 (COVID-19), has spread rapidly throughout the world, wreaking havoc on the health system and society. We report the case of a 26-year-old man with a history of asthma and obesity, who returned from the US and went to the emergency room with respiratory symptoms, hypoxemia and interstitial infiltrate on chest radiography, he was admitted to the isolation room The nasopharyngeal swab RT-PCR molecular test was negative, so he was transferred to a common emergency room. Initial management was conservative, however the patient evolved unfavorably requiring ventilatory support, but died on the fifth day of hospitalization. A second positive result for SARS-CoV-2 was received the day after the patient died, being one of the first young victims in Peru
Key words: COVID-19; SARS-CoV-2; Pneumonia viral; Coronavirus infections; Emergency medical services (Source: MeSH NLM).
En diciembre del año 2019 se notificaron los casos de neumonía viral grave de causa desconocida, relacionados con un mercado en la ciudad de Wuhan (Hubei-China). Esta reciente enfermedad es producida por un nuevo virus, llamado SARS- CoV-2 (Severe acute respiratory syndrome coronavirus 2) y fue designada COVID-19 (Coronavirus Disease 2019). Se ha diseminado rápidamente en el mundo y ha afectado a muchos sistemas de salud(1-5).
El primer caso reportado en América fue en Estados Unidos de Norteamérica (EE.UU) el 23 de enero de 2020(6), mientras que, en Sudamérica se presentó por primera vez en Argentina un mes después y el 11 de marzo se declaró la pandemia por COVID-19(7). En el Perú, se confirmó el primer paciente infectado el 6 de marzo de 2020, con un rápido incremento de casos, reportándose a la fecha 4 342 casos confirmados y 121 fallecidos, con una tasa de letalidad 2,79%, cobrando la vida de 2 pacientes jóvenes(8).
Al 8 de abril de 2020, se confirmaron 1 506 936 casos en el mundo a causa de esta pandemia, cobrando 90 057 vidas(9), esta enfermedad se caracteriza por producir cuadros respiratorios que rápidamente requieren asistencia ventilatoria y producen la muerte. Afecta en mayor proporción a pacientes mayores de 40 años de edad, en su mayoría varones, así mismo; más del 60% de los fallecidos tenían al menos una afección médica y los adultos mayores la probabilidad más alta de tener enfermedad grave; por otro lado, los pacientes jóvenes en su mayoría tuvieron presentaciones leves de la enfermedad.
El diagnóstico se basa en detección de ARN viral mediante prueba de reacción en cadena de polimerasa (RT-PCR) de la muestra de secreciones(10, 11), las mismas que están sujetas a error. El objetivo del presente reporte de caso es informar sobre un caso de un paciente joven en Perú con COVID-19 y discutir el papel de los datos suplementarios como características imagenológicas, que aportan un valor más confiable al momento del diagnóstico, realizando un enfoque terapéutico oportuno, resaltando la rápida progresión del compromiso pulmonar, con un curso tórpido de la enfermedad.
REPORTE DE CASO
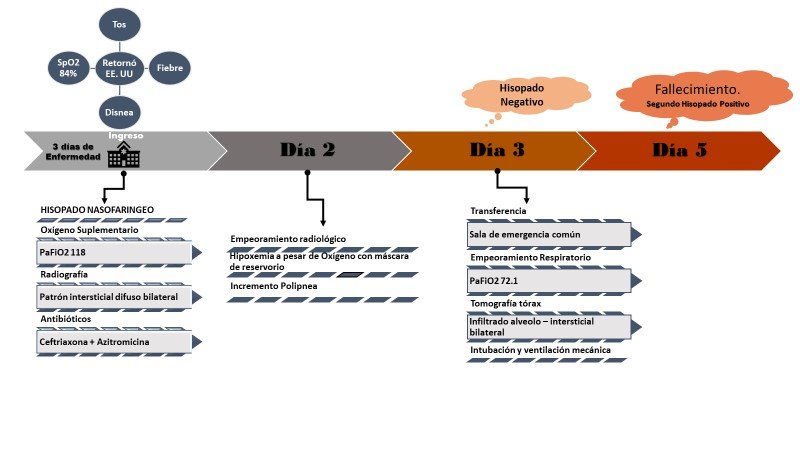
Paciente varón de 26 años de edad, que ingresó al servicio de emergencia del Hospital Nacional Edgardo Rebagliati-EsSalud, Lima, Perú el 25 de marzo de 2020, por el área de triaje respiratorio diferenciado y fue hospitalizado en una sala de observación de emergencia para pacientes sospechosos de COVID-19. El paciente refirió haber presentado tres días de tos con escasa expectoración blanquecina, sensación de alza térmica y aparición de disnea el día de ingreso. Además mencionó antecedentes de asma bronquial y obesidad. Diez días antes estuvo de viaje en EE. UU.
Sus signos vitales al ingreso fueron: presión arterial 100/70 mmHg, frecuencia cardiaca 80 latidos/min, 24 respiraciones/min, pulsioximetria 84%, llegando a 91% con cánula binasal (5 litros/min). Al examen físico presentó 15 puntos en la escala de coma de Glasgow, mucosas húmedas, llenado capilar menor a 2 segundos; ruidos cardiacos rítmicos, de buena intensidad; polipneico con uso de musculatura accesoria y se auscultaban crepitantes en ambos campos pulmonares.
Se procedió a tomar muestra de hisopado faríngeo, radiografía de tórax (Figura 1) y se inició tratamiento antibiótico con ceftriaxona 2g endovenoso (e.v.) cada 24 horas, azitromicina 500mg vía oral (v.o.) cada 24 horas e hidrocortisona 100mg e.v c/8h, se le administró oxígeno suplementario por máscara con reservorio.
En el segundo día de hospitalización, persistió con disnea y polipnea, el control de radiografía mostró progresión del patrón intersticial bilateral, mantuvo pulsioximetría 89% con máscara de reservorio a 15 litros/min y al tercer día se recibió el resultado negativo de (RT – PCR para SARS-CoV-2), siendo retirado de la sala de pacientes sospechosos COVID-19.
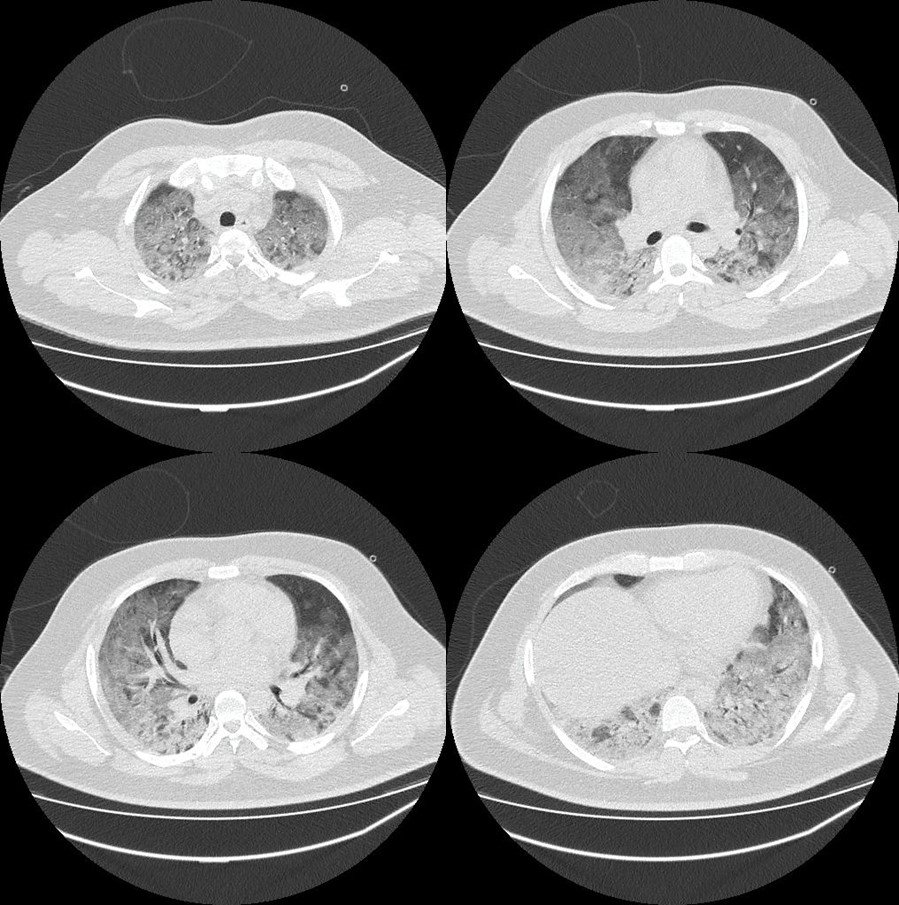
Fue traslado a la unidad de trauma-shock del hospital, e internado en una sala de observación general, donde el equipo de salud evidenció una saturación de oxígeno de 82% con máscara de reservorio, se realizó tomografía computarizada (TC) de tórax sin sustancia de contraste (Figura 2) y exámenes de laboratorio (Tabla 1), encontrado leucocitosis 15 930 K/ul, PaFiO2 72,1, proteína C reactiva 18,88 mg/dl, deshidrogenasa láctica 789 U/L.
Tabla 1. Exámenes de laboratorio durante el internamiento
| Gases Arteriales | 28 – 3 | 29 – 3 | 30 – 3 | |
| PaO2* (mmHg) | 47.3 | 57.7 | ||
| PaCO2** (mmHg) | 33.3 | 33.2 | ||
| PaFiO2● | 118 | 72.1 | ||
| G(A-a)● ● | 197.7 | 469 | ||
| pH | 7.43 | 7.45 | ||
| Lactato (mmol/L) | 1.1 | 1.1 | ||
| Bicarbonato (mEq/L) | 21.9 | 23.2 | ||
| Hemograma | ||||
| Leucocitos (K/ul) | 15.93 | 19.44 | 10.7 | |
| Linfocitos (K/ul) | 1.480 | 3.06 | 0.63 | |
| Bioquímica | ||||
| Creatinina (mg/dl) | 0.77 | 0.87 | 0.98 | |
| Urea (mg/dl) | 31.4 | 40.5 | 29.1 | |
| Glucosa (mg/dl) | 96 | 133 | 129 | |
| Otros | ||||
| Dimero D (ug/ml) | 1.39 | |||
| Proteína C Reactiva (mg/dl) | 18.88 | 32.53 | 25.34 | |
| DHLa (U/L) | 789 | 811 | ||
| Enzimas Cardiacas | ||||
| Troponina I (ng/ml) | 0.004 | |||
| CPKb – MB (ng/ml) | 0.76 | |||
| Perfil de coagulación | ||||
| TPc (seg) | 11.01 | 12.24 | 11.05 | |
| TTPad (seg) | 32.02 | 36.75 | 30.38 | |
| Fibrinógeno (mg/dl) | 725.08 | 633.35 | 547.47 | |
| Perfil Hepático | ||||
| TGOe (U/L) | 49 | 68 | ||
| TGPf (U/L) | 81 | 121 | ||
| Bilirrubina Total (mg/dl) | 0.76 | 0.38 |
Debido al extenso infiltrado alveolar e intersticial evidenciado en la tomografía se repitió hisopado faríngeo. Por el mal patrón ventilatorio, se realizó intubación orotraqueal y se conectó a ventilación mecánica. Se inició tratamiento con hidroxicloroquina 200mg por sonda nasogástrica cada 12 horas e imipenem 500 mg e.v cada 6 horas. Llegó el resultado del urocultivo positivo a Klebsiella BLEE, por lo que se mantiene la cobertura antibiótica.
Al quinto día de hospitalización, el paciente presentó asistolia, procediéndose a realizar maniobras de reanimación cardiopulmonar avanzada por 20 minutos sin éxito, constatando su fallecimiento. Un día después del fallecimiento, se obtuvo el resultado del segundo hisopado nasofaríngeo, siendo positivo para SARS-CoV-2.
Para el presente reporte se siguió el principio de confidencialidad y se obtuvo la autorización del servicio hospitalario respectivo. No se obtuvo el consentimiento informado debido a que el paciente falleció; sin embargo, se contó con la autorización del Jefe del Servicio de la Emergencia del hospital Rebagliati.
DISCUSIÓN
El presente caso corresponde al paciente fallecido más joven reportado en el país hasta la fecha, que tenía factores de riesgo para COVID-19 grave (asma bronquial y obesidad) y que era un caso potencialmente grave según flujograma de atención del servicio(12)por la cual se le hospitalizó en una sala de observación destinada a pacientes sospechosos de COVID-19. El paciente tuvo un primer resultado negativo del hisopado nasofaríngeo que hacía sospechar en otra etiología como virus de influenza o micoplasma; sin embargo en tiempos de pandemia, se debe pensar en la posibilidad de error de las pruebas diagnósticas(8,9). En un primer momento, se desestimó la infección por SARS-COV-2, siendo llevado a sala de observación común, junto a pacientes con otras patologías, con un enfoque terapéutico inicial conservador, donde se retrasó el soporte ventilatorio pese a las características de falla oxigenatoria y radiografías, conociendo el curso del compromiso pulmonar en los pacientes con COVID – 19, la evolución fue tórpida (Figura 3).
En nuestro país la mayor cantidad de casos confirmados son en pacientes entre 30 a 39 años, siendo la letalidad mayor en adultos mayores, reportando sólo tres jóvenes fallecidos, correspondiendo a la población económicamente activa y a un grupo importante que no acata las medidas de aislamiento(8); similar a lo reportado en la provincia de Zhejiang (Wuhan – China) con una mediana de edad de 41 años y 56% de varones en los infectados por SARS-COV-2(13). Por otra parte, en una cohorte de 799 pacientes del hospital de Tongji, se analizaron 113 fallecidos y 161 se recuperaron; siendo la mediana de edad de los fallecidos de 68 años, significativamente mayor que los recuperados y ningún paciente con edad menor a 40 años falleció(10).
Guan.et al(11), reporta datos de 1 099 pacientes COVID-19 confirmados por laboratorio de 552 hospitales en 30 provincias, encontrando como mediana de la edad 47 años, el 41,9% de mujeres fueron afectadas, los pacientes ≥65 años y entre 15 a 49 años de edad presentaron enfermedad grave en 42,2% y 41,1% de los casos respectivamente, cifras superiores a los otros grupos de edad.
El paciente estudiado, tuvo como precedente haber estado en un área con un significativo número de casos COVID-19, donde probablemente adquirió la infección. El tiempo estimado de inicio de síntomas desde la exposición fue de cuatro a siete, encontrándose en el rango de periodo de incubación; este tiempo es difícil de precisar como lo reporta Xu et al(13), quienes pudieron determinar fecha exacta de contacto cercano con algún infectado en sólo 56 pacientes, calculando un periodo de incubación promedio de cuatro días, que coincide con lo encontrado por Guan et al(11) y cercano a los tres días reportados en nuestro paciente. Un estudio retrospectivo en 71 fallecidos reporta como que el tiempo promedio desde el inicio de los síntomas hasta el ingreso hospitalario fue de diez días y el tiempo promedio desde el ingreso hasta la muerte fue de cinco días(10), datos que se asemejan al caso reportado.
Los síntomas más comunes fueron fiebre al ingreso y tos, similar a lo encontrado por Xu et al(13). Por otro lado, los pacientes que fallecieron desarrollaron con mayor frecuencia taquicardia y taquipnea en comparación con los pacientes recuperados, 72 (64%) de los pacientes fallecidos y sólo 19 (12%) que se recuperaron tenían una saturación percutánea de oxígeno ≤93%(10), hallazgos similares a los registrados al ingreso en este paciente.
La linfopenia es un hallazgo frecuente en los pacientes con COVID-19, siendo persistente y más grave en los que fallecen, sin embargo, no se presentó en este caso. La presencia de leucocitosis, como en este paciente, podría deberse a una coinfección bacteriana como lo evidencia el aislamiento de Klebsiella en el examen de urocultivo del paciente(10,11,13).
La radiografía de tórax de ingreso del paciente mostró un patrón intersticial, considerando que las imágenes iniciales con radiografía de tórax (RX) y tomografía computarizada (TC) pueden ser normales en la enfermedad no grave, hasta el 18% de los pacientes tiene una RX o TC inicial normal, pero sólo el 3% en la enfermedad grave, en el caso presentado era evidente el compromiso oxigenatorio con tres días de inicio de los síntomas. Un estudio en 121 pacientes sintomáticos encontró TC normal en el 56% de los pacientes escaneados dentro de las 48 horas posteriores al inicio de los síntomas, mientras que las TC normales sólo se observaron en el 9% y 4% de los pacientes escaneados dentro de los tres a cinco días y seis a doce días, respectivamente. Es más probable encontrar anormalidades radiológicas en la TC luego de seis días de síntomas(14). Al ingreso la opacidad en vidrio esmerilado fue el hallazgo radiológico más común en la TC tórax(11). Los hallazgos típicos en las TC tórax fueron áreas bilaterales o múltiples consolidación lobar o subsegmental u opacidad bilateral en vidrio esmerilado(13).
El resultado de RT – PCR tomado al paciente al ingreso fue negativo, por lo cual se decidió trasladar al paciente al área de emergencia general de adultos donde al momento el personal de salud que atiende no cuenta con las medidas de bioseguridad adecuadas para la atención de pacientes sospechosos o infectados. Se precisa que la RT – PCR es el Gold estándar, y la sensibilidad varía entre 60 a 70% y, como tal es posible que se requiera múltiples pruebas negativas para excluir COVID-19. Se ha reportado que el intervalo entre una primera prueba negativa a una segunda positiva es de cuatro a ocho días(14).
En un grupo de 258 pacientes a quienes se les realizó pruebas RT – PCR secuencial, se detectó 205 (80%), 45 (17%), 8 (3%) de positividad con dos, tres y cuatro test realizados, respectivamente(15). La tasa de positividad es variable según las muestras obtenidas, hisopados nasales 63%, hisopados faríngeos 32%, lavado broncoalveolar 93%, secreciones traqueales 32%, sin embargo; estas últimas tienen mayor riesgo de transmisión para el personal que obtiene las muestras(16).
La tomografía proporciona beneficios para el diagnóstico de COVID-19, mostrando características típicas en casi todos los pacientes, entre ellas opacidades en vidrio esmerilado, consolidación en parches multifocales y cambios intersticiales con una distribución periférica. En un estudio de 1 014 pacientes, 59% tuvieron resultados positivos de RT – PCR y 88% tuvieron TC positivas, la sensibilidad de la TC tórax fue del 97%. En pacientes con resultados negativos de RT – PCR el 75% tuvieron hallazgos positivos en la TC tórax, el intervalo entre los resultados iniciales negativos a positivos fue de 6,9 ±2,3 días, similar a lo reportado por Rodrigues J.et al. El valor predictivo negativo de la TC tórax fue de 84% y 80% para pacientes <60 y ≥60 años respectivamente.
Según lo revisado, fue una acción inadecuada, llevar a una sala general a un paciente con un resultado negativo de prueba RT-PCR para SARS-COV-2, teniendo la alta sospecha basada en características clínicas, epidemiológicas y radiológicas, exponiendo al personal de salud y a los pacientes que se encontraban internados en esas salas de emergencia; poco después se publicó un Documento técnico que dicta recomendaciones sobre la atención de pacientes sospechosos, con pruebas para COVID – 19 negativas, indicando que se debe trasladar al área correspondiente según severidad manteniendo los estándares de prevención y control de infecciones(17), sin embargo, existe carencia de áreas de aislamiento incluso en los hospitales de mayor complejidad como el nuestro, donde debió ser el destino de este paciente hasta corroborar con exámenes secuenciales la ausencia de infección por SARS – COV – 2. Entre las limitaciones del caso tenemos que no se realizaron estudios para otros virus u otros agentes atípicos (micoplasma o clamidia) y que existían demoras en algunos procesos por la demanda creciente generada por el avance de la pandemia.
En la emergencia sanitaria actual, la baja sensibilidad de RT–PCR de hisopado nasofaríngeo para SARS-COV-2 implica que varios pacientes con COVID - 19 no sean identificados y no reciban el tratamiento oportuno aumentando la mortalidad por la rápida progresión de la enfermedad, además incrementando el riesgo de infectar a los trabajadores de salud. En este contexto la tomografía proporciona beneficios para el diagnóstico con hallazgos específicos como lesiones multilobares en vidrio esmerilado. También, debemos tener presente que los pacientes jóvenes no están libres de COVID-19, debiendo valorar otros aspectos como factores de riesgo y características clínicas.
Contribuciones de Autoría: LJR, RA y JA han participado en la concepción del artículo, redacción y aprobación de la versión final. Además, RAG realizó la recolección de datos de la historia clínica.
Financiamiento: Autofinanciado.
Conflictos de intereses: Los autores declaran no tener conflicto de interés en la publicación de este artículo.
Recibido: 28 de abril 2020
Aprobado: 30 de mayo 2020
Correspondencia: Ricardo Jonathan Ayala García
Dirección: Av. Prolongación Iquitos 1542 Dpto. 1503, Lince, Lima-Perú.
Teléfono: 961066414.
Correo: jag-mrng@hotmail.com; Ricardo.ayala@unmsm.edu.pe
REFERENCIAS BIBLIOGRÁFICAS