ARTICULO ORIGINAL
REVISTA DE LA FACULTAD DE MEDICINA HUMANA 2021 - Universidad Ricardo Palma10.25176/RFMH.v21i3.3905
Costo de la hipertensión arterial pulmonar en el Perú
Cost of Pulmonary Arterial Hypertension in Peru
Fabián Hernández 1; Julieta Larrosa 2; Jéssica Nacazume 3; Oscar Aguirre 4; Nelson Larrea 5; Sarah Franco-Watanabe 3; Jorge Álvarez 5; André Morais 5
1. IQVIA Colombia. Bogotá, Colombia
2. IQVIA México. Ciudad de México, México
3. IQVIA Brasil. São Paulo, Brasil
4. Instituto Nacional Cardiovascular (INCOR). Lima, Perú
5. Janssen Pharmaceuticals
RESUMEN
Introducción: La hipertensión arterial pulmonar (HAP) es una condición de baja prevalencia para la que existe muy poca información en el Perú. Diversos estudios indican que genera costos importantes para los sistemas de salud en el mundo. Objetivo: Establecer la carga económica de la HAP en el contexto peruano. Métodos: La información de uso de recursos en salud se recolectó por medio de consultas a expertos clínicos y líderes de opinión. La información de costos fue obtenida de dos manuales tarifarios y del Observatorio de Productos farmacéuticos. Resultados: Los expertos indicaron que alrededor del 68% de los pacientes se encontraban en un estadio intermedio de la enfermedad y que el uso de terapia combinada secuencial es predominante en los estados FC III y FC IV, en comparación con estadios más tempranos. El costo de tratamiento anual de la HAP en el Perú fue de $14.842 USD (S/ 25.885), donde el principal rubro fueron los medicamentos (81,72%), seguido del diagnóstico (8,96%) y seguimiento ambulatorio (5,75%). Conclusión: La información sobre la hipertensión arterial pulmonar en el Perú es crítica para los tomadores de decisión, debido al alto impacto económico que conlleva. Más aún, estudios en esta área terapéutica son relevantes para la difusión del conocimiento de la enfermedad a los diferentes profesionales de la salud.
Palabras clave: Hipertensión Arterial Pulmonar, Costo de Enfermedad, Perú
ABSTRACT
Introduction: Pulmonary arterial hypertension (PAH) is a low prevalence condition for which there is very little information in Peru. Several studies indicate that it is associated with elevated costs for health systems in the world. Objective: To establish the economic burden of PAH in the Peruvian context. Methods: Information on the use of health resources was collected through consultations with clinical experts and key opinion leaders. Cost data was obtained from two tariff manuals and from the Observatory of Pharmaceutical Products (DIGEMID). Results: Expert consultations indicated that about 68% of the patients were in an intermediate stage of the disease and that the use of sequential combination therapy is predominant in FC III and FC IV stages, compared to earlier stages. The annual cost of PAH treatment in Peru was $ 14,842 USD, where the main cost driver was drugs (81.72%), followed by diagnosis (8.96%) and outpatient follow-up (5.75%). Conclusions: Information on pulmonary arterial hypertension in Peru is critical for decision makers, due to the high economic impact that the disease entails. Moreover, studies in this therapeutic area are relevant for the dissemination of knowledge of the disease to different health professionals.
Keywords: Pulmonary Arterial Hypertension, Cost of Illness, Peru
Introducción
La hipertensión pulmonar agrupa distintas condiciones baja prevalencia que tienen una
presentación clínica similar. Está definida como una presión arterial pulmonar media mayor a 25 mmHg en
reposo y mayor a 30 mmHg durante ejercicio. Dentro de las condiciones que agrupa la hipertensión
pulmonar, se destaca la hipertensión arterial pulmonar (HAP) que, además de los criterios anteriores, se
caracteriza por una presión en cuña de la arteria pulmonar menor a 15 mmHg (1,2). El aumento de la presión es causado principalmente por un aumento en la
resistencia vascular de las arterias pulmonares que puede tener etiología genética, ambiental o
idiopática; por tanto, los factores de riesgo para el desarrollo de la HAP se encuentran relacionados
con mutaciones genéticas (especialmente en el gen BMPR2) (3), problemas
cardiacos congénitos (4), vivir en regiones de elevada altitud (5) y el consumo de algunos fármacos o sustancias (6).
Actualmente no se dispone de información sobre la prevalencia o incidencia de la HAP en el Perú.
Sin embargo, se estima que la prevalencia de esta enfermedad en los países de ingreso alto está entre 5
y 52 casos por millón de habitantes, con una incidencia de 2,5 a 7,1 casos nuevos por millón de
habitantes (7). Dada su baja prevalencia, esta enfermedad ha sido catalogada
como enfermedad huérfana, de acuerdo con la Resolución Ministerial 1075 de 2019 del Ministerio de Salud
del Perú, por lo que su atención y tratamiento están garantizados por el gobierno nacional (8,9).
Puesto que el diagnóstico de la HAP requiere usualmente de una tamización de activa de pacientes
con factores de riesgo y preexistencias (10), y que los tratamientos
farmacológicos indicados para esta condición son de alto costo (11), la carga
que impone sobre los sistemas de salud es considerable. En este sentido, una revisión sistemática de
estudios de costo en HAP encontró que el costo mensual por paciente por mes varía entre US $2.476 y
$11.875, en donde los costos relacionados al tratamiento farmacológico y atención médica fueron las
fuentes clave de costos médicos directos (12). De igual manera, algunos
estudios han estimado que existen diferencias significativas en el costo de la enfermedad por
Clasificación Funcional (FC) de la Organización Mundial de la Salud (OMS) (13), por lo que se vuelve relevante conocer esta carga económica dentro del
sistema de salud peruano.
Teniendo en cuenta esto, el objetivo del presente estudio fue estimar la carga económica
asociada al diagnóstico, tratamiento y seguimiento de la HAP desde la perspectiva del tercero pagador
peruano.
MÉTODOS
Diseño y área del estudio
El presente estudio estuvo basado en entrevistas a profundidad a cuatro cardiólogos con experiencia en el manejo de la HAP, en centros de referencia en el Perú.
Población y muestra
El universo de pacientes cubierto por estos especialistas fue de 186 pacientes durante 16 años de práctica clínica.
Variables e instrumentos
Las variables de análisis son los costos relacionados a los eventos asociados a la HAP. Se desarrollaron instrumentos de recolección de información con base en los objetivos propuestos, que guiaron la conducción de las entrevistas. Estas estuvieron destinadas a identificar el uso de recursos y eventos generadores de costo relevantes en el tratamiento de pacientes con diagnóstico de HAP bajo la perspectiva del tercero pagador peruano, en este caso, MINSA y EsSalud, por lo que sólo se consideraron aquellos que generaran costos médicos directos.
Procedimientos
El estudio consta de dos fases: la primera consiste en las entrevistas realizadas a expertos clínicos para determinar el manejo de la HAP; la segunda se enfoca en la realización del microcosteo relacionado con los eventos asociados a la HAP. La aproximación seguida tanto en las entrevistas como en la estimación de costos se resume a continuación.
Identificación de recursos y eventos generadores de costo
Los cuatro cardiólogos fueron consultados con respecto a cinco aspectos relevantes dentro del cuidado en salud de estos pacientes, a saber: diagnóstico, tratamiento farmacológico, seguimiento ambulatorio, cuidado intrahospitalario y eventos adversos (EA). Los cuestionarios que guiaron las entrevistas fueron elaborados tomando como base las guías de la Sociedad Europea de Cardiología (ESC) y la Sociedad Respiratoria Europea (ERS) para el tratamiento de la HAP (14). De igual manera, los expertos fueron interrogados con respecto a la clasificación funcional de los pacientes que trataban y la etiología del diagnóstico.
Estimación de costos
A cada recurso y evento generador de costo le fue asignado un precio, que fue ponderado por la
frecuencia de uso y proporción de pacientes a la que se prescribió cada uno, con el fin de estimar el
costo total de la HAP en el Perú por paciente por año. A esta aproximación se le denomina microcosteo y
su utilización es común en las evaluaciones económicas (15). En el caso del
Perú, las fuentes de costos de procedimientos y consultas fueron los manuales tarifarios del Instituto
Nacional de Enfermedades Neoplásicas y el Hospital Cayetano Heredia (16,17). Para los medicamentos, se consultó la base de datos del Observatorio de
Productos Farmacéuticos (DIGEMID/MINSA)Análisis estadístico
El costo final de la enfermedad se expresó en dólares de los Estados Unidos (USD) ajustados por
Paridad de Poder Adquisitivo (PPA), que permite la comparación de la adquisición de bienes y servicios
entre diferentes economías, puesto que este valor es menos sensible a los cambios en oferta y demanda.
En este estudio, se utilizó la tasa de conversión del sol peruano a USD PPA del 2018, que equivale a S/
1,744 por cada USD.
Consideraciones éticas
Para la realización de este estudio no fue necesaria la intervención en seres humanos por lo que no existe necesidad de revisión por parte de un comité de ética.
RESULTADOS
Dentro del universo de pacientes comprendido por los cardiólogos entrevistados, se evidenció que
el 63,7% de los pacientes con HAP tenían un diagnóstico asociado con una enfermedad cardiaca congénita,
el 20,8% correspondían pacientes con una enfermedad de etiología idiopática y el 8,5% de los pacientes
tenían una enfermedad asociada con desórdenes del tejido conectivo. Por otra parte, los expertos
consultados indicaron que estratificaban los pacientes mayoritariamente por clase funcional,
evidenciándose que el 68% de ellos se encontraban en estadios intermedios de severidad de la enfermedad
(32% en FC II y 36% en FC III). En contraste, el 15% y 16% de los pacientes se encontraban en los
estados FC I y FC IV, respectivamente.
En general, el reporte de uso de recursos (procedimientos y laboratorios) para el diagnóstico de
la HAP fue bastante homogéneo entre los expertos entrevistados, generando un costo promedio anual de
diagnóstico de $1.329,9 por paciente. En cuanto al costo de seguimiento ambulatorio, reporte el uso de
recursos fue más heterogéneo entre especialistas y su costo total anual fue de $852,9 por paciente. Por
otro lado, el costo anual de tratamiento no farmacológico y de eventos adversos correspondió a $276,4 y
$1,10 respectivamente (Tabla 1).
En cuanto a las hospitalizaciones y duración de la estancia hospitalaria, los expertos
consultados indicaron que los pacientes en los estados FC I y II usualmente no reportan
hospitalizaciones o ingresos a la Unidad de Cuidados Intensivos (UCI); por tanto, no incurren en costos
relacionados con este rubro. En contraposición, los pacientes en los estados FC III y FC IV pasan en
promedio 12 y 14 días al año en sala de hospitalización general y 7 y 7,5 días al año en la UCI,
respectivamente. El costo de la estancia en la sala de hospitalización general es de $595,5 y $693,1
para los pacientes en FC III y FC IV, respectivamente. El costo de estancia en la UCI es de 1.404,6 y
1.490,7, respectivamente.
Con relación al tratamiento farmacológico, se evidenció que el uso de la terapia combinada
secuencial es predominante en los estados FC III y FC IV, mientras que en los estados FC I y FC II, el
uso de monoterapia y terapia combinada de inicio es mucho más común (Figura 1). De
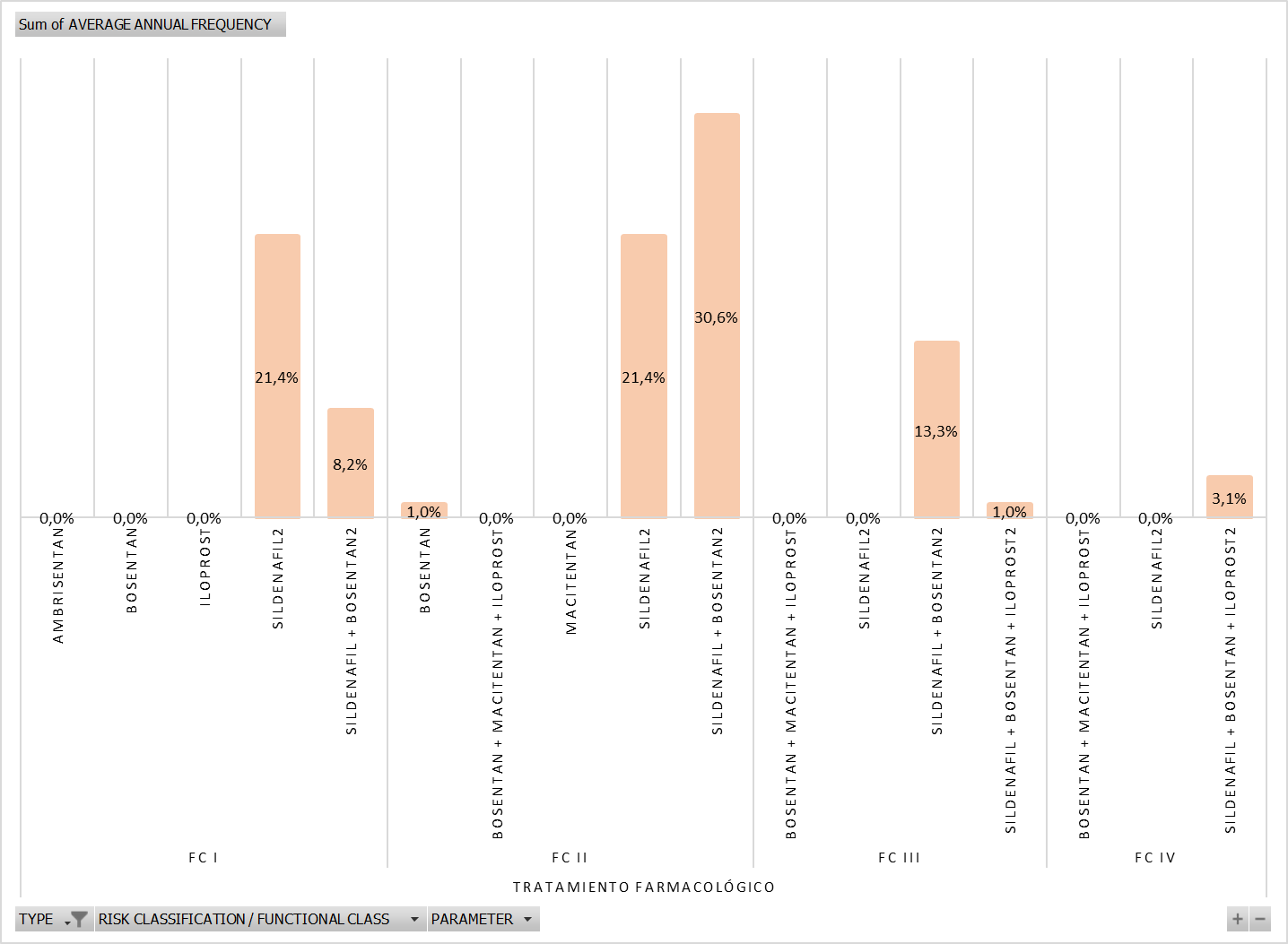
igual manera, se observó que la alternativa farmacológica más utilizada para el tratamiento de la HAP en
el Perú fue el sildenafil, seguida por la combinación sildenafil + bosentan (Figura
2). El tratamiento adyuvante en este escenario consistió en anticoagulantes, diuréticos y
digoxina.
En general, la distribución de los costos de diagnóstico, seguimiento y tratamiento
no-farmacológico dentro del costo total de tratamiento se mantuvo constante a través de los distintos
estadios de severidad de la enfermedad. Adicionalmente, se observó que el costo de la terapia
farmacológica constituye la mayor proporción del costo total de tratamiento (Tabla
2) anual por paciente que, en este caso, fue de $14.841,7.
Tabla 1. PRINCIPALES PROCEDIMIENTOS Y LABORATORIOS PARA CADA ETAPA DE TRATAMIENTO
| Procedimiento | Cantidad | Proporción | Costo anual por paciente (PPA) |
|---|---|---|---|
| Procedimientos diagnósticos | |||
| Cateterismo izquierdo del corazón | 1 | 100,0% | $251,48 |
| Exploración pulmonar por ventilación/perfusión | 1 | 100,0% | $202,07 |
| Ecocardiografía transesofágica | 1 | 100,0% | $160,73 |
| Resonancia magnética del corazón | 1 | 37,6% | $157,49 |
| Angiotomografía pulmonar | 1 | 37,6% | $86,42 |
| Tomografía computarizada | 1 | 93,0% | $85,43 |
| Cateterismo derecho del corazón | 1 | 100,0% | $57,41 |
| Radiografía de pecho | 1 | 100,0% | $47,65 |
| DLCO (Prueba de difusión pulmonar con monóxido de carbono) | 1 | 93,0% | $45,92 |
| Electrocardiograma | 1 | 100,0% | $29,85 |
| Otros procedimientos | 1 | -- | $205,46 |
| Seguimiento ambulatorio | |||
| Ecocardiografía transesofágica | 1,5 | 100,0% | $241,10 |
| Péptido natriurético cerebral | 2,5 | 100,0% | $107,63 |
| Examen de función tiroidea | 2 | 100,0% | $99,89 |
| Cateterismo derecho del corazón | 1,5 | 100,0% | $86,11 |
| Electrocardiograma | 1,5 | 100,0% | $74,63 |
| Ionograma | 2,5 | 100,0% | $47,36 |
| Hematocrito | 2 | 100,0% | $34,44 |
| 6MWT: Prueba de caminata de 6 minutos | 1,5 | 100,0% | $26,69 |
| Hierro sérico | 2 | 100,0% | $26,41 |
| Tiempo de protrombina | 3 | 100,0% | $18,94 |
| Otros procedimientos | -- | 100,0% | $89,66 |
| Eventos adversos | |||
| Cefalea | 1 | 44,3% | $0,49 |
| Elevación de transaminasas | 1 | 44,4% | $0,49 |
| Hipotensión | 1 | 11,2% | $0,12 |
| Otros seguimientos y tratamientos ambulatorios | |||
| Terapia de rehabilitación física | 1,6 | 100,0% | $121,0 |
| Consulta al especialista en HAP | 5,3 | 100,0% | $61,1 |
| Asistencia psicológica | 2,6 | 100,0% | $34,6 |
| Consulta a otros especialistas | 2 | 100,0% | $22,8 |
| Inmunización contra la enfermedad neumocócica | 1 | 67,2% | $18,6 |
| Asistencia social | 1,7 | 100,0% | $13,6 |
| Suplementación de hierro por anemia | 1 | 34,0% | $3,5 |
| Oxígenoterapia | 1 | 25,9% | $1,2 |
Tabla 2. DISTRIBUCIÓN DEL COSTO DE TRATAMIENTO ANUAL POR PACIENTE DE LA HAP EN EL PERÚ
| Rubro | Costo total | Porcentaje |
|---|---|---|
| Diagnóstico | $1.329,9 | 8,96% |
| Seguimiento ambulatorio | $852,9 | 5,75% |
| Otros seguimientos y tratamientos ambulatorios | $276,4 | 1,86% |
| Tratamiento adyuvante | $148,8 | 1,00% |
| Tratamiento intrahospitalario | $91,0 | 0,61% |
| Trasplante | $12,7 | 0,09% |
| Eventos adversos | $1,1 | 0,01% |
| Tratamiento farmacológico | $12.128,9 | 81,72% |
| Total | $14.841,7 | 100,0% |
DISCUSIÓN
La información en cuanto al impacto económico de la HAP en el Perú es escasa. Sin embargo, este
estudio permite establecer unos patrones claros de tratamiento y algunos eventos generadores de costo
relevantes dentro de las etapas de manejo de esta patología. De igual manera, se evidencia que la
mayoría de los pacientes se encuentran en un estadio moderado de la enfermedad, específicamente en los
estadios FC II y FC III, en los que la evidencia indica que existe un pronóstico de sobrevivencia
significativamente diferente (18).
Los fármacos utilizados en pacientes con clase funcional I y II, concuerdan con lo normado en
las guías internacionales, no obstante existe un grupo de pacientes que aun en clase funcional II
requiere terapia con fármacos que utilizan la vía de las prostaglandinas, específicamente un agonista de
los receptores IP selectivos que han demostrado reducción de morbimortalidad en esta fase (19). En pacientes con clase funcional III y IV, aún se presentan casos con
uso de monoterapia, lo cual revela el limitado acceso a fármacos recomendados en este nivel de la
enfermedad, asimismo aun cuando la mayoría de pacientes tiene indicada una terapia secuencial, ésta es
restringida en su mayoría a Sildenafilo y Bosentan (Figura 2) dejando en claro el
riesgo de progresión de la enfermedad en etapas avanzados dada la necesidad de contar con análogos de
prostaglandinas en este grupo de pacientes. Es de especial atención el grupo de pacientes en clase
funcional IV, quienes tienen un alto riesgo de muerte o requerir trasplante, para los que la indicación
de análogos de prostaglandinas deben ser aplicados por vía parenteral (20),
fármacos que aún no están disponibles en el mercado nacional.
El diagnóstico precoz sigue siendo la mejor alternativa para mejorar el pronóstico de los
pacientes dado que localmente se disponen de los fármacos para escenarios precoces de la enfermedad. Sin
embargo se conoce que incluso en países desarrollados la demora en el diagnostico oscila alrededor de 2
años (21), para lo cual la estratificación precoz constituye la siguiente
decisión a tomar, hay evidencia incluso en pacientes con FC III y de alto riesgo donde la intervención
farmacológica efectiva y precoz reduce la rehospitalización y la progresión de la enfermedad (20). Finalmente, para aquellos pacientes que son diagnosticados en fases
avanzadas, se deben direccionar recursos hacia centros especializados de referencia, donde se dé la
oportunidad de administrar fármacos parenterales de manera protocolizada, que permitan la estabilización
del paciente y posterior traslape a fármacos orales que faciliten su administración y adherencia.
La hipertensión arterial pulmonar (HAP) es una enfermedad rara y a la vez genera un costo
elevado que puede analizarse desde diferentes aspectos de la enfermedad. La rápida progresión hacia
hospitalización y muerte prematura en adultos jóvenes definitivamente se refleja en elevadas tasas de
hospitalización, Lacey et al., (22) reportaron que más del 75% de pacientes
con HAP eran hospitalizados dentro del primer año del diagnóstico (estancia hospitalaria promedio: 11
días), de los cuales el 20% nuevamente eran readmitidos los siguientes 30 días (estancia hospitalaria
promedio 24,5 días) (23), lo cual significativamente eleva el costo del
tratamiento. El avance en el tratamiento, con el desarrollo de nuevas moléculas que reducen
hospitalización y detienen la progresión de la enfermedad también se relaciona con un costo elevado, de
manera que el análisis se centra en establecer si las nuevas terapias tienen impacto en reducir los
costos de la progresión de la enfermedad.
Estudios retrospectivos han analizado los costos en cuidado de salud y recursos médicos
utilizados en el diagnóstico de HAP en los Estados Unidos, Copher et al., (24) estimaron costos desde el diagnóstico reportando 8.187 dólares americanos
(USD) mensuales, el 94% de los pacientes estaban en monoterapia (Sildenafilo o Bosentan), siendo
necesario titular la terapia en el 13% de ellos, dada esta tendencia establecida en la rutina del
tratamiento, Sikirica et al., (25) estimaron costos durante el proceso del
diagnóstico (visita índice) y 12 meses después, los cambios en el tratamiento fueron: titulación, cambio
de medicación o descontinuación. Los costos en esta vez estimados al año, fueron 116.681 y 98.243 USD en
las visitas índice y en el seguimiento respectivamente, la disminución de dichas estimaciones fueron a
pesar de un incremento en el costo de los fármacos utilizados (Sildenafil, Bosentan, Ambrisentan,
Tadalafil, Iloprost Treprostinil y Epoprostenol), ellos postularon que el resultado se debió a la
reducción del costo hospitalario, los cuales se redujeron significativamente (81.577 USD y 26.297 USD en
la visita basal y de seguimiento respectivamente). Esta asociación fue observada más recientemente en el
estudio de Burger et al., (26) con un mayor número de pacientes incluidos
donde se evidencio una reducción mayor al 50% en la frecuencia de hospitalización por hipertensión
pulmonar luego de iniciada la terapia vasodilatadora específica. La hospitalización es una variable
pronostica que se acostumbra a medir actualmente en los estudios de hipertensión arterial pulmonar no
solo por la alta incidencia descrita y los costos involucrados (22), sino
porque es un factor que incrementa la tasa de mortalidad (27).
El perfil de bajo riesgo es el objetivo a lograr en pacientes con HAP (28), la meta es evitar la hospitalización como variable sustituta de
mortalidad, para lo cual la adherencia al tratamiento es fundamental. Existen instrumentos que permiten
medirla como la Escala de Morisky o la Proporción de días cubiertos; bajo estas escalas, los pacientes
con HAP generalmente muestran valores favorables de adherencia (29,30), sin embargo estos podrían verse afectados por múltiples factores, por
ejemplo, por la necesidad de usar más de 1 fármaco, el requerir múltiples dosis diarias o tener HAP
asociada a enfermedades del tejido conectivo. La presencia de comorbilidades resulta un factor a favor
en la adherencia a múltiples terapias farmacológicas (29). Otras variables
clínicas consideradas fueron la presencia de eventos adversos y hospitalización, las cuales se vieron
asociadas con un menor cumplimiento del tratamiento (30,31).
No se menciona el costo dentro de los factores relacionados, pero si se menciona que más del 95% de los
pacientes tiene soporte financiero de diferentes programas de asistencia o fundaciones (30).
Dentro de las limitaciones de este estudio se encuentran la utilización de la opinión de
expertos clínicos como fuente primaria de información, dado que las estimaciones realizadas podrían
estar sesgadas hacia la práctica clínica de estos especialistas y no reflejar el escenario del mundo
real en esta patología. De igual manera, debido a que la única especialidad consultada para este estudio
fue cardiología, las características descritas de los pacientes en esta investigación podrían reflejar
únicamente aquellas de los pacientes que acuden a cardiología para el tratamiento de esta condición. Por
otro lado, considerando que los expertos consultados tienen amplia experiencia en el tratamiento de la
HAP, el uso de recursos y jornada del paciente probablemente correspondan al curso de tratamiento ideal
o recomendado para estos pacientes; sin embargo, en el mundo real, muchos pacientes podrían no llegar
rápidamente a consulta con un especialista en HAP, por lo que su uso de recursos y alternativas de
tratamiento podrían diferir significativamente de las estimaciones presentadas en este estudio.
Finalmente, esta realidad nos conmina a una mayor labor de difusión y educación sobre esta
enfermedad hacia un diagnóstico cada vez más precoz que no solo mejore el pronóstico de los pacientes,
sino que también alivie la carga económica a los sistemas de salud que asuman la financiación de los
programas de salud.
CONCLUSIÓN
Este estudio presenta que los pacientes con mayor deterioro funcional (clase funcional III y IV) requieren mayoritariamente terapia combinada y por estar más propensos a hospitalizarse incluso con estancia más prolongada se genera más costo no solo por uso de fármacos sino de causa hospitalaria.
Contribuciones de Autoría: Fabián Hernández: Redacción del manuscrito, conducción del
estudio, análisis de resultados. Jéssica Nacazume, Julieta Larrosa: Diseño del estudio, reporte
de resultados. Óscar Aguirre, Nelson Larrea: Aportes a la discusión y conclusiones del estudio.
Sara Franco Watanabe, André Morais, Jorge Álvarez: Gerenciamiento del estudio, aprobación final
del manuscrito.
Financiamiento: El desarrollo de este estudio fue financiado por Janssen
Pharmaceuticals.
Conflictos de intereses: El Dr. Oscar Aguirre ha servido como speaker para Janssen,
Nelson Larrea, Jorge Álvarez y André Morais son empleados de Janssen Pharmaceuticals.
Recibido: 20 de mayo 2021
Aprobado: 08 de junio 2021
Correspondencia: Fabián Hernández.
Dirección: Calle 100 #13 – 21, Bogotá D.C., Colombia
Teléfono: +57 316 5299829
Correo: fabian.hernandez1@iqvia.com
REFERENCIAS BIBLIOGRÁFICAS
Treated_with_Endothelin_Receptor_Antagonists_ERAS_or_Phosphodiesterase_Type_5_Inhibitors_PDE5IS