ARTICULO ORIGINAL
REVISTA DE LA FACULTAD DE MEDICINA HUMANA 2022 - Universidad Ricardo Palma10.25176/RFMH.v22i3.4753
BRECHAS DE ACCESO AL TRATAMIENTO ONCOLÓGICO EN UN HOSPITAL DE SALUD DE REFERENCIA DEL SUR DE LIMA EN EL AÑO 2019
GAPS IN ACCESS TO ONCOLOGICAL TREATMENT IN A REFERENCE HEALTH HOSPITAL IN THE SOUTH OF LIMA IN 2019
Reina Bustamante-Coronado1,2,a, José M. Vela- Ruiz2,b, Omar Paredes-Olivares3, Ricardo A. Carreño-Escobedo1,c
1Universidad Científica del Sur, Lima, Perú.
2Unidad de investigación Oncológica Hospital María Auxiliadora. Lima, Perú.
3Liga Peruana Lucha contra el cáncer.
aEspecialista en Oncología Quirúrgica mamas, piel y tejidos blandos
bEspecialista en Oncología Quirúrgica mamas, piel y tejidos blandos
cDoctor en medicina
RESUMEN
Introducción: EL cáncer, enfermedad crónica que presenta alta incidencia con 14,1 millones de personas y más 8,1 millones de mortalidad, generando una gran brecha de acceso según la percepción del usuario. Objetivos: Determinar las brechas de acceso al tratamiento oncológico en un Hospital de Perú en el año 2019, por factores predisponentes, habilitantes y necesarios. Método: estudio observacional, descriptivo, transversal con 185 pacientes con diagnóstico de cáncer que se atendieron en el departamento de oncología del Hospital María Auxiliadora entre marzo y diciembre 2019, aplicando una encuesta aleatoria. Resultados: Los factores predisponentes de brecha para acceso de atención oncológica fueron: escolaridad primaria o ninguna (p=0,000), sexo femenino (p=0,043), tener miedo al diagnóstico de cáncer (p=0,000), tener miedo a las intervenciones (p=0,043) y ser mayor de 65 años (p=0,000), tener sentimientos de impotencia (p=0,000). Dentro de los factores habilitantes como brecha: no tener trabajo (p=0,011), pago por exámenes en forma particular (p= 0,035), dejar de trabajar (p= 0,039), pago por medicamentos en forma particular (p=0,000), recurrir al préstamo (p=0,009), gasto en salud entre 501-1000 soles en salud (p=0,048). De los factores necesarios: tener anemia moderada a severa (p=0,002), haber requerido más de un tratamiento en combinación) (p=0,003). Conclusiones: existe una brecha para la atención oncológica como aquellas concernientes al factor predisponente (miedo al diagnóstico y tratamiento oncológico); habilitantes (infraestructura y equipamiento, pago por medicamentos) y necesarios (anemia severa).
Palabras Clave:Instituciones oncológicas; Disparidades en atención de salud; Oncología Médica. (fuente: DeCS BIREME).
ABSTRACT
Introduction: Cancer, a chronic disease that has a high incidence with 14.1 million people and more than 8.1 million deaths, generating a large access gap according to the user's perception. Objectives: To determine the gaps in access to cancer treatment in a Hospital in Peru in 2019, due to predisposing, enabling and necessary factors. Method: observational, descriptive, cross-sectional study with 185 patients diagnosed with cancer who were treated at the oncology department of the Hospital María Auxiliadora between March and December 2019, applying a random survey. Results: The predisposing factors for the gap in access to cancer care were: primary education or none (p< 0,001), female gender (p=0.043), being afraid of a cancer diagnosis (p=0.000), being afraid of interventions (p=0.043) and being over 65 years old (p=0.000), having feelings of helplessness (p=0.000). Within the enabling factors as a gap: not having a job (p=0.011), payment for exams in a private way (p=0.035), stop working (p=0.039), payment for medicines in a private way (p= 0.000), resort to the loan (p= 0.009), health expenditure between 501-1000 soles in health (p=0.048). Of the necessary factors: having moderate to severe anemia (p=0.002) or having required more than one treatment in combination (p=0.003). Conclusions: there is a gap for cancer care such as those concerning the predisposing factor (fear of cancer diagnosis and treatment); enabling (infrastructure and equipment, payment for medicines) and necessary factor (severe anemia).
Keywords:Cancer care facilities; Healthcare disparities; Medical Oncology. (fuente: MeSH NLM).
INTRODUCCIÓN
EL cáncer es una enfermedad crónica que presenta una alta incidencia con más de 14.1 millones de personas que se diagnostican y más 8.1 millones que mueren anualmente a nivel global(1), siendo los países con ingresos bajos y medios como Latinoamérica y el Perú entre ellos los que más se ven afectados por la alta carga de enfermedad que ocasiona en la población, siendo que la mortalidad reportada en Perú en los últimos años es de 122 por 100,000 habitantes (2,3).
Una característica de las economías de bajos y medianos ingresos es la limitación existente al proceso diagnóstico y tratamiento del grupo heterogéneo de enfermedades agrupadas como cáncer, ocasionando desmedro en la oportunidad de curación o prolongación de la vida (2). Los países de ingresos altos tienen alta incidencia, pero su mortalidad es menor por el diagnóstico precoz y tratamientos actualizados. En países de ingresos medios y bajos, existe alta incidencia y alta mortalidad; por ejemplo, cáncer de cuello uterino o hígado que predominan en países con índice de desarrollo humano bajo, que están ligados a infecciones. Por ello, la implementación de estrategias de prevención primaria mediante la vacunación contra el virus del papiloma humano, hepatitis, es pieza clave para reducir los riesgos de contraerlos imitando a países desarrollados (4).
En el proceso de carcinogénesis y desarrollo de enfermedad, es imperativo tener los procesos de diagnóstico, los cuales dada la complejidad se realizan en hospitales que dispongan de toda la infraestructura, recurso humano especializado y garantía de que el financiamiento no sea una barrera para poder recibir el tratamiento que corresponda según estadio(5,6).
En relación al acceso a la atención en salud, capacidad que tiene un grupo de personas o una persona para buscar y obtener dicha atención (7) ; existe muchas brechas para la atención oncológica, las cuales pueden depender del propio individuo relacionado con sus miedos, creencias, tabúes que tienen sobre la enfermedad; al nivel educativo, brechas relacionadas a aspectos que involucran el financiamiento, referente a aspectos sociales, a la organización de los servicios, a los efectos de los tratamientos en el individuo (8). Diversos estudios internacionales reportan brechas de acceso, agrupándolas en geográfica, administrativa, económica, socio-cultural (9,10,11,12,13). Estas brechas de acceso se hallan en todo el proceso de atención oncológica, desde el cribado o tamizaje, hasta el tratamiento y cuidado paliativo (10) lo cual ocasiona que los pacientes sean atendidos en estadios avanzados como en el Perú donde aproximadamente el 80% de pacientes llegan en estadio IV (3) ocasionando una alta mortalidad.
Las barreras de acceso a la atención de salud se han estudiado en varios contextos como América Latina, Asia, América del Norte, Europa, para comprender mejor el fenómeno(12,14,13,15), sin embargo se sabe poco acerca de las barreras que enfrenta nuestros pacientes que acuden al hospital referencial del sur de Lima en Perú en busca de una atención oncológica.
Los resultados de este estudio pueden ayudar a los sistemas regulatorios y asistenciales a comprender los factores que dificultan la atención de la salud de los casos con cáncer, de tal manera que se puedan corregir.
El objetivo del estudio fue determinar las brechas de acceso al tratamiento oncológico en el hospital María Auxiliadora (HMA), Lima, Perú.
METODOLOGIA
Diseño y área de estudio
El presente estudio es de tipo observacional, descriptivo, de corte transversal, realizado en los ambientes de atención oncológica del Departamento de Oncología del Hospital María Auxiliadora, ubicado en la ciudad de Lima-Perú, de marzo a diciembre del 2019.
Población y muestra
El tamaño muestral se realizó en base a una población de 300 pacientes con diagnóstico de cáncer (promedio de pacientes nuevos por año según los datos de HIS-MINSA, atendidos en consulta externa del departamento según la oficina de Estadística). Para la selección de la muestra se realizó un muestreo probabilístico al azar (aleatorio simple), para lo cual se dio a elegir al paciente un papel extraído de un sobre cerrado donde estén incluidas 300 anotaciones. Participó en el estudio el que obtuvo la anotación “INCLUIDO”, no considerándose cuota por sexo, obteniéndose una muestra 185 pacientes de ambos sexos, quienes firmaron consentimiento informado. Los pacientes seleccionados aleatoriamente todos contaban son Sistema Integral de salud (SIS).
Los criterios de inclusión del trabajo fueron pacientes de consulta externa con diagnostico histopatológico dentro de los 10 primeros cánceres más frecuentes (cáncer de próstata, mama, cuello uterino, gástrico, linfoma). Se excluyeron a los pacientes menores de 18 años y aquellos pacientes que no tenían la competencia psíquica para consentir su participación en el estudio, así como dificultad para comprender y contestar las preguntas de la encuesta para la recolección de datos. Para este tipo de estudio no se consideró en esta oportunidad el grado del cáncer o estadio porque no fue un estudio que evalúa sobrevida, sino percepción de atención, las cuales las consideramos como brecha o barrera de atención.
Variables e instrumentos
Para realizar el estudio de brechas de acceso al tratamiento en el departamento de oncología hospital María Auxiliadora, utilizamos el modelo conductual de Ronald Andersen (8) sobre el uso de servicios de salud, donde se consideran los siguientes factores: predisponentes, habilitantes y factores necesarios.
Los factores predisponentes están compuestos por los siguientes diez indicadores demográficos: edad; sexo; escolaridad; ocupación; composición familiar; mitos, creencias y tabúes en torno al cáncer; miedo al diagnóstico; miedo a las intervenciones quirúrgicas; sentimientos de impotencia y vergüenza a mostrar el cuerpo en el momento del examen clínico.
Dentro de los indicadores en los factores habilitantes tenemos a los relacionados con el financiamiento como condición económica, gasto y aseguramiento en salud, factores habilitantes relacionados con organización como: infraestructura en el área oncológica, número de camas en hospitalización, dimensión de los consultorios, distribución de hospitalización, recurso humano especializado, equipamiento, horario de atención, tiempo de espera para la atención desde que presentó los síntomas, tiempo de espera para la atención en el servicio oncológico, tiempo que utiliza para llegar al servicio oncológico, tiempo para utilizar los diferentes servicios en su atención.
Entre los factores necesarios tenemos: aspectos relacionados a la persona en el aspecto psíquico como sentimientos sobre la enfermedad, conocimiento de la enfermedad, sentimientos sobre la atención recibida, aspecto físico como estado funcional del paciente, estado clínico, tipo de tratamiento, peso, talla, hemoglobina (factores relacionados a la condición física de la persona). Para considerar anemia se consideró según lo mencionado por Van Belle (16) , donde dichos valores se consideran pronostico independientemente del tipo de neoplasia o sexo.
Se sometió el cuestionario realizado a juicio de expertos conformado por 1 ginecooncóloga, 2 cirujanos oncólogos, 1 médico oncólogo y 1 médico oncólogo dedicado a la parte de cuidados paliativos aprobado en el proyecto de tesis presentado al comité de ética de la Universidad Científica del Sur con el código de registro 321-2018-POS15.
Procedimientos
Se aplicó el cuestionario a los pacientes en los ambientes de quimioterapia y en consultorios de medicina oncológica y cirugía oncológica.
Análisis estadísticos
El plan de análisis se realizó mediante el ingreso de la información en un programa Excel a partir del formulario original aprobado por el juicio de expertos. Luego se realizó el análisis de la información en el paquete estadístico SPSS versión 21.
Se realizó un análisis descriptivo de las brechas al acceso de los servicios oncológicos por factores habilitantes, predisponentes y necesarios. Las variables en escala de medición cualitativa se describieron con frecuencias absolutas y relativas . La relación entre variables categóricas se ha comparado mediante chi cuadrado considerando como valor significativo p<0,05.
Para el análisis inferencial: el valor de Chi cuadrado de Pearson fue calculado utilizando el paquete estadístico SPSS 21, para matrices 2 por 2 (presencia / ausencia de factores limitantes) , se consideró significativo p<0,05.
Aspectos éticos
Se obtuvo la autorización del jefe de departamento de oncología del Hospital María Auxiliadora y el comité de ética de la Universidad Científica del Sur con el código de registro 321-2018-POS15 para desarrollar el siguiente estudio, se garantizó la confidencialidad de la identidad de los participantes, así como se obtuvo el consentimiento informado de participación.
RESULTADOS
La muestra de 185 pacientes ha sido conformada por 136 mujeres y 49 hombres de manera aleatorizada sin tomar en cuenta proporción de muestras. Entre las mujeres el cáncer de mama ha sido el más frecuente (67 casos), seguido de cánceres ginecológicos (36 casos), cánceres digestivos (20 casos), neoplasias hematológicas (11 casos), cáncer de pulmón (1 caso) y metástasis distante (1 caso). Entre los hombres los cánceres digestivos ocuparon el primer lugar (18 casos), seguido de cánceres urológicos (17 casos), neoplasias hematológicas (6 casos), cáncer de pulmón (6 casos) y cáncer metastásico (2 casos) Tabla 1. Las características descriptivas de las variables se describen en la Tabla 2.
Tabla 1. Diagnóstico de cáncer y sexo
| tipo de cáncer o topografía | Sexo | Total | |
|---|---|---|---|
| Femenino | Masculino | ||
| Cáncer de mama | 67 (49%) | 0 | 67 (36%) |
| Tumores digestivos | 20 (15%) | 18 (37%) | 38 (21%) |
| Cáncer ginecológico | 36 (26%) | 0 | 36 (19%) |
| Tumores urológicos | 0 | 17 (35%) | 17 (9%) |
| Neoplasias hematológicas | 11 (8%) | 6 (12%) | 17 (9%) |
| Cáncer de pulmón | 1 (1%) | 6 (12%) | 7 (4%) |
| Cáncer metastásico | 1 (1%) | 2 (4%) | 3 (2%) |
| Total | 136 (100%) | 49 (100%) | 185 (100%) |
Tabla 2. Variables Descriptivas de la muestra.
| Hemoglobina | Frecuencia | Porcentaje |
|---|---|---|
| Normal (>11) | 78 | 42% |
| Leve (9-11) | 56 | 30% |
| Moderado (7-9) | 38 | 21% |
| Severa (<7) | 13 | 7% |
| Talla | Frecuencia | Porcentaje |
| 1.5 metros o menos | 36 | 19% |
| Entre 1.51 y 1.60 metros | 139 | 75% |
| Mayor a 1.70 metros | 10 | 5% |
| Peso | Frecuencia | Porcentaje |
| Menos de 50 kilos | 38 | 21% |
| Entre 50 a 69 kilos | 107 | 58% |
| Mayor a 70 kilos | 40 | 22% |
| Tipo de tratamiento que recibe | Frecuencia | Porcentaje |
| Cirugía | 54 | 29% |
| Quimioterapia | 80 | 43% |
| Radioterapia | 29 | 16% |
| Más de un tratamiento | 22 | 12% |
| Percepción sobre la calidad de atención en Medicina Oncológica | Frecuencia | Porcentaje |
| Muy buena atención | 91 | 49% |
| Buena atención | 80 | 43% |
| Regular atención | 13 | 7% |
| Deficiente atención | 1 | 1% |
| Afrontamiento económico por enfermedad | Frecuencia | Porcentaje |
| Ahorros familiares | 92 | 50% |
| Dos a más actividades* | 42 | 23% |
| Actividades pro fondos | 36 | 19% |
| Préstamo* | 13 | 7% |
| Venta de bienes* | 2 | 1% |
| Pago por medicamentos | Frecuencia | Porcentaje |
| Si pagó por medicamentos | 113 | 61% |
| No pagó por medicamentos | 72 | 39% |
| Pago por exámenes | Frecuencia | Porcentaje |
| No pagó por exámenes | 130 | 70% |
| Si pagó por exámenes | 55 | 30% |
| Dejó de trabajar | Frecuencia | Porcentaje |
| Si dejó de trabajar | 126 | 68% |
| No dejó de trabajar | 4 | 2% |
| No tenía trabajo | 55 | 30% |
| Ingresos | Frecuencia | Porcentaje |
| Menos de 950 Soles | 3 | 2% |
| De 951 - 1200 Soles | 46 | 25% |
| De 1201 a 1400 Soles | 83 | 45% |
| De 1401 a 1600 Soles | 51 | 28% |
| De 1601 a 1800 Soles | 2 | 1% |
| Tiene trabajo | Frecuencia | Porcentaje |
| Si tiene trabajo | 130 | 70% |
| No tiene trabajo | 55 | 30% |
| Miedo al diagnóstico | Frecuencia | Porcentaje |
| Si tiene miedo al diagnóstico | 117 | 63% |
| No tiene miedo al diagnóstico | 68 | 37% |
| Escolaridad | Frecuencia | Porcentaje |
| Ninguno | 12 | 6% |
| Primaria incompleta | 29 | 16% |
| Primaria completa | 21 | 11% |
| Secundaria incompleta | 25 | 14% |
| Secundaria completa | 65 | 35% |
| Técnico o profesional | 33 | 18% |
| Ocupación | Frecuencia | Porcentaje |
| No declara una ocupación | 82 | 44% |
| Técnico | 79 | 43% |
| Profesional | 24 | 13% |
| Raza | Frecuencia | Porcentaje |
| Mestiza | 173 | 94% |
| Blanca | 9 | 5% |
| Mulata | 3 | 1% |
| Sexo | Frecuencia | Porcentaje |
| Femenino | 136 | 74% |
| Masculino | 49 | 26% |
| Edad | Frecuencia | Porcentaje |
| De 18 a 40 años | 37 | 20% |
| De 41 a 65 años | 109 | 59% |
| Mayor de 65 años | 39 | 21% |
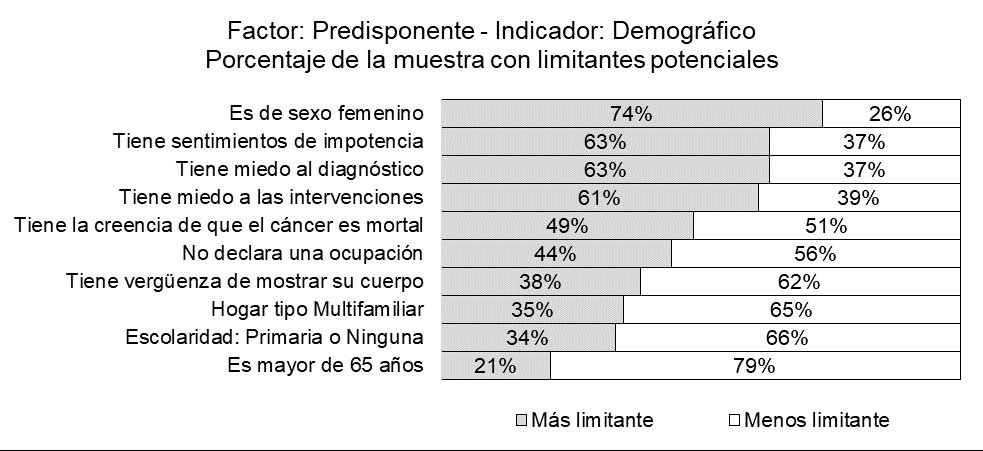
Las brechas de acceso al tratamiento oncológico por factores predisponentes demográficos que afectan a más del 50% de los pacientes del Hospital María Auxiliadora para el año 2019 fueron: Ser de sexo femenino, tener sentimientos de impotencia, tener miedo al diagnóstico y tener miedo a las intervenciones (Figura 1).
Las brechas de acceso al tratamiento oncológico por factores habilitantes relacionados al financiamiento que afectan a más del 50% de los pacientes del Hospital María Auxiliadora para el año 2019 fueron: Perder el empleo y tener que pagar por sus medicamentos en forma particular (Figura 2).
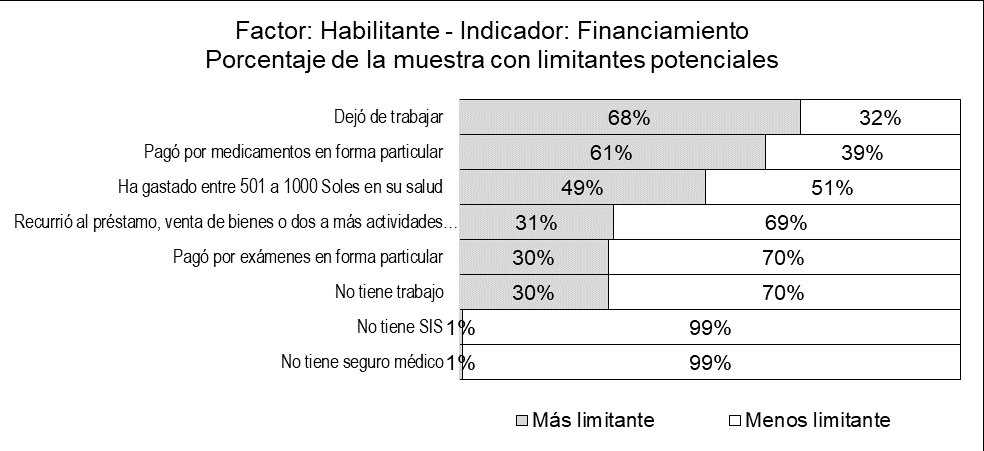
Las brechas de acceso al tratamiento oncológico por factores habilitantes relacionados a la organización que afectan a más del 50% de los pacientes del Hospital María Auxiliadora para el año 2019 fueron: Tener un conocimiento pobre de los servicios de diagnóstico por imágenes disponibles en el HMA, esperar más de 24 semanas desde el inicio de sus síntomas hasta atenderse en un establecimiento de salud, no encontrar medicamentos disponibles en la farmacia del HMA y haber atendido los síntomas de su enfermedad en un centro de salud (de menor capacidad de resolución que un hospital) (Figura 3).
Las brechas de acceso al tratamiento oncológico por factores necesarios relacionados a la percepción de sus propias necesidades que afectan a más del 50% de los pacientes del Hospital María Auxiliadora para el año 2019 fueron: Tener muchísimo / mucho miedo al cáncer (Figura 4).
Para extender el análisis estadístico se realizó un análisis para matrices 2 por 2 empleando la presencia y ausencia de factores limitantes, cruzando los siguientes factores: predisponentes, habilitantes y factores necesarios considerándose significativo p<0,005. Los factores predisponentes que ocasionan brecha de atencion oncologica se encontró principalmente: tener miedo al diagnóstico (p=0,000), tener sentimientos de impotencia (p=0,000), tener vergüenza de mostrar el cuerpo al momento del examen clinico (p=0,003), ser de sexo femenino (p=0,043), Ser mayor de 65 años (p:0.000), escolaridad primaria o ninguna (p=0,000). Los factores habilitantes que ocasionan brecha de atencion oncológica se encontró principalmente: No hubo disponibilidad de medicamentos (p=0,000), pagó por exámenes en forma particular (p=0,035), ha tardado más de 60 minutos en ser atendido en consultorio de Oncología (p=0,011), esperó más de 24 semanas desde el inicio de sus síntomas hasta ir al establecimiento de salud (p=0,031), es difícil conseguir una cita oncológica (p=0,039), solo conoce que el HMA tiene ecógrafo (p=0,048), ha gastado entre 501 a 1000 soles en su salud (p=0,048), no tiene trabajo (p=0,031), no entregaron a tiempo los resultados de los exámenes de laboratorio (p=0,023), no tiene trabajo (p=0,031),
Dentro de los factores habilitantes, se comportan como brecha de acceso los siguientes indicadores: no tener trabajo (p=0,011), pagó por exámenes en forma particular (p=0,035), dejar de trabajar (p=0,039), pagó por medicamentos en forma particular (p=0,000) , recurrir al préstamo (p=0,009), venta de bienes o realizar dos o mas actividades para financiar el tratamiento, gasto en salud entre 501-1000 soles en salud (p=0,048), recurrió al préstamo, venta de bienes, dos o más actividades para financiar su tratamiento (p=0,045). Dentro de los factores necesarios que se han comportado como brecha de acceso son principalmente: tener anemia moderada a severa (p=0,002), haber requerido más de un tratamiento en combinación (cirugía, radioterapia, quimioterapia) (p=0,003), su principal proveedor de información de cáncer no es un médico (p=0,032), mide menos de 1,5 metros (p=0,020) (Tabla 3).
Tabla 3. Relación entre factores limitantes.
| Indicador | Factores limitantes | Pacientes | % | p<0,05 | Significancia bilateral |
|---|---|---|---|---|---|
| Demográfico | Es mayor de 65 años | 39 | 100% | ||
| Demográfico | Escolaridad: Primaria o Ninguna | 29 | 74% | 37.001 | 0.000 |
| Financiamiento | No tiene trabajo | 21 | 54% | 13.758 | 0.000 |
| Demográfico | Es de sexo femenino | 136 | 100% | ||
| Percepción | Mide menos de 1.5 metros | 32 | 24% | 5.427 | 0.020 |
| Financiamiento | No tiene trabajo | 46 | 34% | 4.119 | 0.042 |
| Demográfico | Tiene miedo a las intervenciones | 89 | 65% | 4.016 | 0.043 |
| Demográfico | No declara una ocupación | 82 | 100% | ||
| Demográfico | Escolaridad: Primaria o Ninguna | 34 | 41% | 4.178 | 0.041 |
| Demográfico | Escolaridad: Primaria o Ninguna | 62 | 100% | ||
| Demográfico | Es mayor de 65 años | 29 | 47% | 37.001 | 0.000 |
| Financiamiento | No tiene trabajo | 28 | 45% | 10.63 | 0.001 |
| Percepción | Tiene anemia moderada o severa | 26 | 42% | 9.641 | 0.002 |
| Demográfico | No declara una ocupación | 34 | 55% | 4.178 | 0.041 |
| Demográfico | Multifamiliar | 65 | 100% | ||
| Percepción | Ha requerido más de un tratamiento en combinación (Cirugía, Quimioterapia o Radioterapia) | 12 | 18% | 4.128 | 0.042 |
| Demográfico | Tiene miedo al diagnóstico | 117 | 100% | ||
| Demográfico | Tiene miedo a las intervenciones | 97 | 83% | 63.78 | 0.000 |
| Demográfico | Tiene sentimientos de impotencia | 86 | 74% | 14.417 | 0.000 |
| Demográfico | Tiene vergüenza de mostrar su cuerpo | 53 | 45% | 6.447 | 0.011 |
| Financiamiento | Pagó por exámenes en forma particular | 41 | 35% | 4.301 | 0.038 |
| Demográfico | Tiene miedo a las intervenciones | 113 | 100% | ||
| Demográfico | Tiene miedo al diagnóstico | 97 | 86% | 63.78 | 0.000 |
| Demográfico | Tiene sentimientos de impotencia | 85 | 75% | 17.92 | 0.000 |
| Demográfico | Tiene vergüenza de mostrar su cuerpo | 53 | 47% | 8.921 | 0.003 |
| Demográfico | Es de sexo femenino | 89 | 79% | 4.106 | 0.043 |
| Demográfico | Tiene sentimientos de impotencia | 117 | 100% | ||
| Demográfico | Tiene miedo a las intervenciones | 85 | 73% | 17.92 | 0.000 |
| Demográfico | Tiene miedo al diagnóstico | 86 | 74% | 14.417 | 0.000 |
| Demográfico | Tiene vergüenza de mostrar su cuerpo | 55 | 47% | 10.025 | 0.002 |
| Demográfico | Tiene vergüenza de mostrar su cuerpo | 71 | 100% | ||
| Demográfico | Tiene sentimientos de impotencia | 55 | 77% | 10.025 | 0.002 |
| Demográfico | Tiene miedo a las intervenciones | 53 | 75% | 8.921 | 0.003 |
| Demográfico | Tiene miedo al diagnóstico | 53 | 75% | 6.447 | 0.011 |
| Financiamiento | Recurrió al préstamo, venta de bienes o dos a más actividades para financiar su tratamiento | 28 | 39% | 4.021 | 0.045 |
| Financiamiento | No tiene trabajo | 55 | 100% | ||
| Demográfico | Es mayor de 65 años | 21 | 38% | 13.758 | 0.000 |
| Demográfico | Escolaridad: Primaria o Ninguna | 28 | 51% | 10.63 | 0.001 |
| Organización | Ha tardado más de 60 minutos en ser atendido en consultorio de oncología HMA | 35 | 64% | 6.536 | 0.011 |
| Organización | Esperó más de 24 semanas desde el inicio de sus síntomas hasta ir al establecimiento de salud | 39 | 71% | 4.649 | 0.031 |
| Percepción | Su principal proveedor de información de cáncer no es un médico | 33 | 60% | 4.434 | 0.035 |
| Demográfico | Es de sexo femenino | 46 | 84% | 4.119 | 0.042 |
| Financiamiento | Ha gastado entre 501 a 1000 Soles en su salud | 91 | 100% | ||
| Organización | Solo conoce que el HMA tiene ecografo | 71 | 78% | 3.899 | 0.048 |
| Financiamiento | Dejó de trabajar | 126 | 100% | ||
| Percepción | Ha requerido más de un tratamiento en combinación (Cirugía, Quimioterapia o Radioterapia) | 21 | 17% | 8.597 | 0.003 |
| Organización | Es dificil conseguir una cita oncológica | 26 | 21% | 4.26 | 0.039 |
| Financiamiento | Pagó por exámenes en forma particular | 55 | 100% | ||
| Organización | No hubo disponibilidad de medicamentos | 40 | 73% | 7.616 | 0.006 |
| Organización | Se ha realizado exámenes de laboratorio fuera del hospital | 23 | 42% | 6.641 | 0.010 |
| Financiamiento | Pagó por medicamentos en forma particular | 40 | 73% | 4.466 | 0.035 |
| Demográfico | Tiene miedo al diagnóstico | 41 | 75% | 4.301 | 0.038 |
| Organización | Es dificil conseguir una cita oncológica | 14 | 25% | 4.245 | 0.039 |
| Financiamiento | Pagó por medicamentos en forma particular | 113 | 100% | ||
| Organización | No hubo disponibilidad de medicamentos | 90 | 80% | 59.27 | 0.000 |
| Financiamiento | Pagó por exámenes en forma particular | 40 | 35% | 4.466 | 0.035 |
| Financiamiento | Recurrió al préstamo, venta de bienes o dos a más actividades para financiar su tratamiento | 57 | 100% | ||
| Percepción | Tiene anemia moderada o severa | 23 | 40% | 6.742 | 0.009 |
| Demográfico | Tiene vergüenza de mostrar su cuerpo | 28 | 49% | 4.021 | 0.045 |
| Organización | Es dificil conseguir una cita oncológica | 31 | 100% | ||
| Organización | No entregaron a tiempo los resultados de los exámenes de laboratorio | 4 | 13% | 5.199 | 0.023 |
| Financiamiento | Dejó de trabajar | 26 | 84% | 4.26 | 0.039 |
| Financiamiento | Pagó por exámenes en forma particular | 14 | 45% | 4.245 | 0.039 |
| Organización | Solo conoce que el HMA tiene ecografo | 132 | 100% | ||
| Organización | Esperó más de 24 semanas desde el inicio de sus síntomas hasta ir al establecimiento de salud | 87 | 66% | 9.301 | 0.002 |
| Organización | Ha tardado más de 60 minutos en ser atendido en consultorio de oncología HMA | 72 | 55% | 5.289 | 0.021 |
| Financiamiento | Ha gastado entre 501 a 1000 Soles en su salud | 71 | 54% | 3.899 | 0.048 |
| Organización | Esperó más de 24 semanas desde el inicio de sus síntomas hasta ir al establecimiento de salud | 109 | 100% | ||
| Organización | Solo conoce que el HMA tiene ecografo | 87 | 80% | 9.301 | 0.002 |
| Financiamiento | No tiene trabajo | 39 | 36% | 4.649 | 0.031 |
| Organización | No hubo disponibilidad de medicamentos | 106 | 100% | ||
| Financiamiento | Pagó por medicamentos en forma particular | 90 | 85% | 59.27 | 0.000 |
| Financiamiento | Pagó por exámenes en forma particular | 40 | 38% | 7.616 | 0.006 |
| Organización | Se ha realizado exámenes de laboratorio fuera del hospital | 53 | 100% | ||
| Financiamiento | Pagó por exámenes en forma particular | 23 | 43% | 6.641 | 0.01 |
| Organización | Ha tardado más de 60 minutos en ser atendido en consultorio de oncología HMA | 91 | 100% | ||
| Financiamiento | No tiene trabajo | 35 | 38% | 6.536 | 0.011 |
| Organización | Solo conoce que el HMA tiene ecografo | 72 | 79% | 5.289 | 0.021 |
| Percepción | Ha requerido más de un tratamiento en combinación (Cirugía, Quimioterapia o Radioterapia) | 22 | 100% | ||
| Financiamiento | Dejó de trabajar | 21 | 95% | 8.597 | 0.003 |
| Demográfico | Multifamiliar | 12 | 55% | 4.128 | 0.042 |
| Percepción | Tiene anemia moderada o severa | 51 | 100% | ||
| Demográfico | Escolaridad: Primaria o Ninguna | 26 | 51% | 9.641 | 0.002 |
| Financiamiento | Recurrió al préstamo, venta de bienes o dos a más actividades para financiar su tratamiento | 23 | 45% | 6.742 | 0.009 |
DISCUSIÓN
En el siguiente estudio se buscó determinar las brechas de acceso al tratamiento oncológico en el HMA en el año 2019 según los factores predisponentes, habilitantes y necesarios
Según los factores predisponentes: referente al tipo de cáncer más frecuente en la población estudiada se encontró a la neoplasia de mama en las mujeres con 49%, y el cáncer del tubo digestivo en el sexo masculino con 37%, como los más prevalentes. Estos tumores se encuentran entre los cuatro tipos más frecuentes en Lima (Perú) (17). Estos hallazgos generales podrían estar relacionado a los hábitos de occidentalización de nuestra población donde hay poco consumo de frutas y verduras, realizar poco ejercicio; influencia de los determinantes sociales relacionados a la escaza calidad de servicios de saneamiento ambiental como agua segura, pobreza, con la consiguiente posibilidad disminuida de mejoras en las condiciones de vida y educación, como sabemos, en estas condiciones se encuentran una enorme población en el Perú, principalmente en el estrato económico medio-bajo (18). La población que acude a nuestra institución frecuentemente pertenece al grupo socioeconómico E donde ingreso económico mensual está en un promedio de 1300 nuevos soles, a pesar que el hospital es de referencia para toda población del Sur de Lima independientemente del estrato socioeconómico (19). Cabe resaltar que todos los pacientes que fueron escogidos de manera aleatoria contaron con SIS y no con otro tipo de seguro.
Cuando evaluamos los factores predisponentes como la edad, los que son mayor de 65 años sufren algún tipo de brecha de acceso, estos pacientes requieren mayormente acudir a los establecimientos con acompañamiento de algún familiar, por el alto grado de dependencia y si lo relacionamos al cáncer; se presenta con mayor frecuencia en edad adulta mayor , encontrando al 21% de los encuestados en dicha edad en nuestro estudio , siendo considerable y comparado con la estimación global donde se diagnosticaron más de 2 millones de cánceres en adultos de 80 años o más en 2018, siendo los de mama, pulmón, colon y estómago los tipos más comunes en mujeres, y cáncer de próstata, pulmón y colon, los principales entre hombres a nivel mundial según lo estudiado por Pilleron(20). Debido al envejecimiento de la población, se espera que el número estimado de nuevos diagnósticos de cáncer se triplique para 2050 en todo el mundo. El vínculo inextricable entre el envejecimiento y cáncer se destaca mediante una simple observación: las curvas de incidencia para la mayoría de los cánceres comunes son sorprendentemente similares, aumentando después de los 50 años, a pesar de la gran variación en el número de mutaciones impulsoras evidentes en estas neoplasias y el hecho de que se originan en diferentes grupos de células madre con grandes diferencias en tamaño y organización. El modelo actual de carcinogénesis en etapas múltiples postula que el aumento exponencial en la incidencia de cáncer con la edad resulta de la acumulación secuencial de mutaciones oncogénicas en un solo clon. De hecho, el sitio web de Cancer Research UK afirma que “la edad avanzada es el principal factor de riesgo para el cáncer. Esto refleja en gran medida el daño del ADN celular que se acumula con el tiempo. (21–23)
En cuanto al sexo, el 74% de la población de estudio correspondió al grupo femenino, es un hallazgo esperado dado a que las mujeres son las que utilizan los servicios de salud con mayor frecuencia (10) también debemos relacionarlo con la prevalencia del tipo de cáncer que ellas padecen como cáncer de cuello uterino y mama (17) .
En lo referente a la escolaridad, los que tienen primaria o ninguna educación (tabla N°2,3), presentan limitaciones cuya relación es significativa, cuando se relaciona a ser mayor de 65 años (p=0,000), no tener trabajo (p<0,001); debemos entender que la población económicamente activa se encuentra entre 20 y 65 años, y cuando se diagnostican de cáncer, esta población se ve afectada porque la gran mayoría tienen que ausentarse del trabajo para recibir tratamiento, y entonces se vuelven más vulnerables por la posibilidad de perder el empleo, aunado a que más del 70% de la población pertenece al grupo de trabajo informal.(24–26) Si a esto le agregamos que las quimioterapias o los tratamientos oncológicos de alguna manera producen anemia moderada o severa(P:0.002) con desmedro en la fuerza física y que puede influir negativamente en la persona y su percepción respecto al trabajo, por ello se ve identificada como no tener una ocupación definida (p:0.041). El hallazgo de educación primaria o ninguna se comporta como brecha de acceso, debido a que las personas con esta condición tienen menos oportunidad de entendimiento sobre indicaciones de procedimientos para atención o de reclamo sobre su condición para una atención oportuna, contrario a los que tienen educación superior, quienes hacen prevalecer su derecho en cuanto a la oportunidad de inicio de tratamiento, al tipo de tratamiento a recibir, esto es corroborado por Riley (27) en su estudio sobre disparidades de la atención de salud, donde al relacionarlo con la edad, encontramos que la edad avanzada, mayor de 65 años, y la condición socioeconómica baja o de escasos recursos influyen negativamente en la salud, aumentando las brechas al acceso, en este caso al acceso a la atención oncológica (15).
Las mujeres presentan otras limitaciones cuya relación es estadísticamente significativa, estas son: Medir menos de 1.5 metros (p=0,020), no tener trabajo (p= 0,042) y tener miedo a las intervenciones quirúrgicas (p=0,043). La talla baja puede ser una limitante al momento de estructurar los tipos de tratamiento donde las indicaciones se realizan utilizando la superficie corporal, los que generalmente se basan en esquemas terapéuticos que han sido diseñados en los estudios de investigación o de un protocolo basal, realizados en un prototipo de individuo, resultados que son extrapolados a nuestra población, lo que puede constituir una limitante o brecha en nuestros pacientes(28).
Las personas que tienen miedo al diagnóstico de cáncer presentan limitaciones cuya relación es significativa, estas son: tener miedo a las intervenciones quirúrgicas (p=0,000), tener sentimientos de impotencia con relación al cáncer (p=0,000), sentir vergüenza a mostrar su cuerpo al momento del examen médico (p=0,011), y haber necesitado pagar por exámenes en forma particular (p=0,038). Existen miedos y mitos según cada contexto cultural como brechas que dificultan acceder a la atención oncológica (29,30), en este sentido tratamientos psicológicos de integración mente y cuerpo para manejar incertidumbres y miedos facilitarían la superación durante el diagnóstico, tratamiento y en la supervivencia del paciente, asimismo con una información oportuna y certera para definir el tratamiento multidisciplinario. Todos estos procesos producen en el paciente oncológico miedo, estrés (31,32), sin embargo en nuestros establecimientos no se manejan de esta manera, por lo cual se sugiere incorporar psicólogos, nutricionistas, rehabilitadores y profesionales que ayuden a mitigar dicho aspecto .
Sin embargo desde que se promulgo el DS 009-2012 donde se impulsa el acceso a los servicios oncológicos, hay financiamiento del Fondo Intangible Solidario en Salud (FISSAL) de los tipos de cáncer priorizados por su alta incidencia como leucemia, linfoma, cáncer de mama, cuello uterino, linfoma, cáncer de colon, estómago , y aquellos que no se encuentran en el Fondo Intangible Solidario en Salud (33) son cubiertos por el Sistema Integrado de Salud (SIS), cubriendo así todo el financiamiento de las neoplasias , todo ello es con la finalidad de mitigar las carga financiera, sin embargo si el establecimiento no cuenta con el adecuado equipamiento, el paciente sigue con el gasto autofinanciado por ellos . Otro problema es que no se ha logrado expandir los servicios a nivel de establecimientos de salud público en tres rubros importantes como: personal especializado, equipamiento e infraestructura lo que significa que tenemos servicios con poca capacidad resolutiva, a pesar que los establecimientos de salud en general tanto los de nivel de atención de primer nivel, como los de tipo II , III y especializados no se han expandido en estos componentes, por lo que los afiliados al SIS padecen para encontrar servicios en general y los oncológicos en particular; provocando una saturación del servicio, retrasos en diagnósticos temprano (estrategias de tamizaje o cribado, exámenes de detecccion imagenologica o histopatológicos) e inicios de tratamiento, con el alto riesgo de afectar la oportunidad y calidad de la atención de pacientes, a pesar de que la mayoría de la población tiene afiliación al seguro integral (34,35) buscando una cobertura universal en salud. Para cumplir lo establecido por la Organización Mundial Salud (OMS) sobre cobertura universal se tiene que brindar el acceso a los servicios de salud con calidad para ello deben tener oferta disponible en infraestructura, equipamiento, personal calificado y protección del riesgo financiero, y esto difícilmente se podría lograr en hospitales como HMA porque el de déficit de equipamiento básico como tomografía e infraestructura física por los espacios físicos necesarios, principalmente, falta de equipo de radioterapia, pilar fundamental en el tratamiento oncológico, por lo cual se sugiere mejorar este tipo de falencias (34).
Las personas que proceden de hogares multifamiliares presentan limitación cuya relación estadísticamente significativa, con: haber requerido más de un tratamiento en combinación para dar tratamiento al cáncer (p=0,042), esto tendría como explicación que los pacientes que acuden a una institución pública generalmente son de estrato económico medio-bajo donde las familias son numerosas, donde acuden a hospitales cuyos recursos necesarios como equipamiento de imágenes como tomografía, resonancia, necesarios para el estadiaje de las enfermedades malignas no se encuentran disponibles.(3)
Según los factores habilitantes: las personas que no tienen trabajo presentan las siguientes limitaciones como: ser mayores de 65 años (p=0,000), haber estudiado como máximo la primaria(p=0,001), haber tardado más de 60 minutos para ser atendido en el consultorio de Oncología del HMA (p=0,011), haber esperado más de 24 semanas desde el inicio de sus síntomas hasta recibir atención (p=0,031), todos estos indicadores tienen que ver con el grado de instrucción donde tener instrucción básica como la primaria limita al momento de conseguir un trabajo, de poder interiorizar la importancia de buscar un servicio de salud para realizarse un tamizaje de los tipos de cáncer tamizables o cuando hay algún síntoma; asimismo estas personas pueden tener un limitado conocimiento o desconocer sobre sus derechos como persona y como hacer que los respeten en un estado indolente que apenas tiene condiciones para brindar una atención de salud de manera equitativa como lo mencionan los siguientes estudios (36–38). En el análisis situacional del cáncer en el Perú 2018 (3), podemos ver que muchos de estos indicadores encontrados en el presente estudio como una población con instrucción predominantemente básica como la primaria, la pobreza que si bien tiene una tendencia a ser disminuida en los años 2007 al 2017 de 42,4 a 21,7% de la población peruana, tienen efectos negativos sobre las enfermedades crónicas, entre ellas el cáncer, ya que hay evidencias que los pacientes que viven en pobreza se realizan el diagnóstico de cáncer en estadio avanzados y están más expuestos a los factores de riesgo. Por eso, es importante preparar estrategias de intervención abordando determinantes sociales para reducir las disparidades en la salud y priorizar estrategias comunicacionales para mitigar dichos determinantes. (39)
Las personas que han tenido que pagar exámenes en forma particular presentan otras limitaciones, estas fueron: no encontrar disponibilidad de medicamentos (p:0.006), haberse realizado exámenes de laboratorio fuera del hospital (p=0,010), haber tenido que pagar medicamentos en forma particular (p=0,035), estas condiciones nos indican que los pacientes oncológicos se ven afectado según la condición socioeconómica, porque el sistema de salud no tiene disponibilidad de recursos de infraestructura y equipamiento que permitan brindar una atención de calidad y oportunidad . Entre los pacientes que padecen cáncer y la población en general tener miedo al diagnóstico de cáncer (p=0,038), y presentar dificultades para obtener una cita en el consultorio de Oncología del HMA (p=0,039), se comportan como barrera para obtener la atención (10). El tener miedo es un mito que dificulta que estas personas acudan a los establecimientos de salud y si esto se suma a la dificultad para encontrar una cita, ocasiona que los pacientes con cáncer pierdan la oportunidad de tratamiento, y sabemos que en cáncer es crucial brindar un tratamiento de forma oportuna.(29,30) Hay mejoras en el financiamiento de los pacientes con cáncer mediante el FISSAL y SIS ; sin embargo, no se ha mejorado en la implementación de más y mejores servicios oncológicos desde que se ha implementado la cobertura universal de salud, por lo que estos pacientes siguen empobreciéndose con los gastos realizado y no tienen oportunidad de tratamiento por las carencias de infraestructura y equipamiento (3,40).
Las personas que han tenido que dejar de trabajar como consecuencia del diagnóstico de cáncer presentan limitaciones cuya relación es estadísticamente significativa, con : Haber requerido más de un tratamiento en combinación (cirugía, quimioterapia o radioterapia) (p=0,003), argumentando que los tratamientos oncológicos son multidisciplinarios para lograr los objetivos terapéuticos contra la enfermedad, por lo que probablemente estos pacientes tengan dificultades en continuar trabajando, reconociendo que más del 70% de nuestra población económicamente activa, tiene labores informales, lo cual les limita en tener descanso laboral con derecho a pago.(26,36,37) También presentan dificultades para conseguir una cita en el consultorio de Oncología del HMA (p=0,039), una de las probables causas puede ser la poca disponibilidad de especialistas, siendo un problema que hace que las brechas de diagnóstico y tratamiento se vean limitadas, las que se potencian porque los profesionales médicos y los administrativos no tienen la formación de los especialistas en las diferentes subespecialidades oncológicas, la formación de estos especialista no son priorizados, a pesar de que en el país la tasa de mortalidad es muy alta según ASIS de cáncer, para el años 2016 es la segunda causa de muerte en el Perú con 122 por 100 000 habitantes (3).
Las personas que han tenido dificultades para conseguir una cita en consultorio de Oncología del HMA presentan otras limitaciones: no recibir a tiempo los resultados de sus exámenes de laboratorio (p=0,023), haber dejado de trabajar (p=0,039) y verse obligados a pagar sus exámenes en forma particular (p=0,039), como vemos estas interacciones de factores de organización en la institución se comportan negativamente en el tratamiento requerido, ocasionando demoras en citas, acudir más veces al establecimiento generando inconvenientes en sus labores, en tener que disponer de algún acompañante.(7,15) Por lo que se sugiere que el establecimiento de salud debe mejorar la organización de sus procesos, de tal manera que se pueda brindar un servicio centrado en el paciente. A esto debemos agregar que hay personas que han esperado más de 24 semanas (el máximo tiempo de espera observado en la muestra) desde el inicio de sus síntomas hasta acudir a un establecimiento de salud (p=0,002), lo que nos muestra la poca adherencia a la cultura preventiva de nuestra población y diagnóstico en estadios avanzados, donde las intervenciones terapéuticas tienen poca efectividad y la posibilidad de curación es mínima.
Según los factores necesarios , la anemia sobretodo de gravedad moderada severa se comporta como una brecha al acceso en paciente con cáncer, debido a que se comporta como una discapacidad porque imposibilita que el paciente se valga por sí mismo, esto lo reporta Owusu,(41) donde encontró que una cohorte de personas mayores de 65 años con anemia se asociaba de forma independiente con la discapacidad funcional y que la asociación independiente entre anemia y discapacidad funcional no se explicaba por el sexo, el estadio del cáncer o la pérdida de peso involuntaria en los últimos seis meses. Los pacientes mayores con cáncer y anemia (en comparación con aquellos sin anemia) tenían más del doble de probabilidades de tener una discapacidad funcional debido a la anemia multifactorial presentada. (16,41)
Las personas que tuvieron la necesidad de requerir más de un tratamiento en combinación (cirugía, quimioterapia o radioterapia) presentan otras limitaciones cuya relación es estadísticamente significativa, estas son: Dejar de trabajar (p=0,003) y proceder de un hogar del tipo multifamiliar (p=0,042). Cuando el paciente deja de trabajar limita su condición económica, y si proviene de un hogar multifamiliar esta condición empeora ya que tendrá que repartir la precariedad económica entre varios componentes de la familia.(24,26,37)
Dentro de las limitaciones del estudio tenemos a que fue un estudio en base a la percepción de pacientes para medir las brechas de acceso, no se tomó en cuenta el estadiaje específico, ni la supervivencia de los pacientes. Por lo cual se sugiere estudios analíticos prospectivos que puedan medir otras variables como tipo de cáncer, estadiaje, factores asociados, supervivencia y con ello contrastar su relación con las brechas de acceso ya analizadas en este primer trabajo. Este trabajo fue el inicio a futuros trabajos en el hospital en específico según el tipo de neoplasia en nuestro contexto.
CONCLUSIONES
Existe una brecha significativa para la atención oncológica como aquellas concernientes a factores predisponentes (tener miedo al diagnóstico, tener sentimientos de impotencia , ser de sexo femenino, ser mayor de 65 años (p=0,000), y tener escolaridad primaria o no tener estudios); factores habilitantes (no disponibilidad de medicamentos , pagó por exámenes en forma particular, espera más de 24 semanas desde el inicio de sus síntomas hasta ir al establecimiento de salud, dificultad para conseguir una cita oncológica, gasto entre 501 a 1000 soles, no tener trabajo, la no entrega oportuna de resultados de exámenes de laboratorio, no tener trabajo, pagó por exámenes en forma particular, dejar de trabajar, pago por medicamentos en forma particular, dos o más actividades para financiar su tratamiento) y para los factores necesarios (tener anemia moderada a severa o haber requerido más de un tratamiento en combinación).
Contribuciones de Autoría: Reina Bustamante-Coronado, José M. Vela- Ruiz, Ricardo A. Carreño-Escobedo han participado en la concepción del artículo, la recolección de datos, su redacción y aprobación de la versión final. Además, Omar Paredes-Olivares realizó el análisis de datos.
Financiamiento: Autofinanciado.
Conflictos de intereses: Los autores declaran no presentar conflicto de intereses.
Recibido: 06 de Febrero 2022
Aprobado: 15 de Junio 2022
Correspondencia: Reina Bustamante-Coronado.
Dirección: Av. Miguel Iglesias 968 , Hospital María Auxiliadora – Dpto Oncología (5to piso).
Teléfono: +51 999916543
Email: r.bustamante312@gmail.com
Artículo publicado por la Revista de la Facultad de Medicina Humana de la Universidad Ricardo Palma. Es un articulo de acceso abierto, distribuido bajo los términos de la Licencia Creatvie Commons: Creative Commons Attribution 4.0 International, CC BY 4.0(https://creativecommons.org/licenses/by/1.0/), que permite el uso no comercial, distribucion y reproducción en cualquier medio, siempre que la obra original sea debidamente citada. Para uso comercial, por favor póngase en contacto con revista.medicina@urp.edu.pe.
REFERENCIAS