REPORTE DE CASO
REVISTA DE LA FACULTAD DE MEDICINA HUMANA 2021 - Universidad Ricardo Palma10.25176/RFMH.v21i4.3902
SINDROME DE POSNER - SCHLOSSMAN: REPORTE DE CASO
POSNER – SCHLOSSMAN SYNDROME: CASE REPORT
Diego José Mamani Maquera 1,2,a Nahuel Pantoja Dávalos 1,3,b
1 Hospital Nacional Carlos Alberto Seguín Escobedo - EsSalud. Arequipa, Perú
2 Universidad Nacional de San Agustín. Facultad de Medicina, Arequipa, Perú
3 Universidad Nacional Mayor de San Marcos. Facultad de Medicina, Lima, Perú
a Médico Residente de Oftalmología
b Médico Asistente de Oftalmología
RESUMEN
Introducción: El Sindrome de Posner - Schlossman (SPS) es una enfermedad infrecuente, de mayor prevalencia en hombres de entre 20 a 50 años, que se caracteriza por presentar ataques recurrentes de uveítis anterior e hipertensión ocular. Caso clínico: Reportamos el caso de un paciente de 42 años, con ojo único. Acudió a consulta presentando disminución de la agudeza visual, fotobobia, halos alrededor de las luces y dolor intenso en su ojo izquierdo. Al examen oftalmológico se evidenciaron signos inflamatorios en segmento anterior, presión intraocular elevada y daño en el nervio óptico. Se inició tratamiento médico con corticosteroides y antiglaucomatosos tópicos, acetazolamida oral y manitol endovenoso, no obteniendo respuesta y se optó por realizar una intervención quirúrgica (implante de válvula de Ahmed) en el ojo izquierdo, logrando posteriormente una buena evolución clínica y resolución del caso. Conclusión: Este reporte resalta que la naturaleza episódica y recurrente del SPS requiere un seguimiento estricto.
Palabras Clave: Sindrome de Posner - Schlossman, uveítis anterior, hipertensión ocular (Fuente: DeCS BIREME).
ABSTRACT
Introduction: Posner - Schlossman Syndrome (PSS) is a rare disease, more prevalent in men between 20 and 50 years old, characterized by recurrent attacks of anterior uveitis and ocular hypertension. Clinical case: We report the case of a 42-year-old patient with a single eye. He came to the consultation presenting decreased visual acuity, photobobia, halos around the lights, and intense pain in his left eye. The ophthalmological examination revealed inflammatory signs in the anterior segment, elevated intraocular pressure and damage to the optic nerve. Medical treatment was started with corticosteroids and topical antiglaucoma drugs, oral acetazolamide and intravenous mannitol, obtaining no response and it was decided to perform a surgical intervention (Ahmed valve implantation) in the left eye, subsequently achieving a good clinical evolution and resolution of the case. Conclusion: This report highlights that the episodic and recurrent nature of SPS requires strict monitoring.
Keywords: Posner-Schlossman syndrome, anterior uveitis, ocular hypertension (Source: MeSH NLM).
INTRODUCCIÓN
El Sindrome de Posner Schlossman (SPS) o crisis glaucomatociclítica, es una enfermedad poco
frecuente que se caracteriza por presentar ataques recurrentes de uveítis anterior no granulomatosa y
presión intraocular (PIO) elevada (hipertensión ocular). Este es frecuentemente clasificado como un
glaucoma inflamatorio secundario (1,2,3).
Las principales manifestaciones clínicas del SPS son la PIO elevada y la visión borrosa, con
tendencia a afectar a pacientes entre 20 y 50 años, más a menudo hombres que mujeres. Los episodios son
unilaterales, aunque en el 50% de los pacientes hay afectación del otro ojo en algún momento. Los
intervalos entre ataques varían, pero normalmente se van alargando con el tiempo (1,4).
Se ha investigado la etiología del SPS en algunos estudios, los cuales indicaron que el SPS
puede estar asociado con la infección por citomegalovirus (CMV), susceptibilidad genética, citocinas
inflamatorias y disfunción del endotelio vascular. Entre estos, la infección por CMV se considera un
factor de riesgo vital para el SPS (5,6).
El diagnóstico del SPS es intrínsecamente difícil. La sutileza de algunas características de la
uveítis anterior de bajo grado y la naturaleza de corta duración de cada ataque hace que sea difícil de
diagnosticar. El SPS debe diferenciarse del glaucoma agudo de ángulo cerrado, el glaucoma primario de
ángulo abierto, el glaucoma uveítico y la iridociclitis heterocrómica de Fuchs (7).
El tratamiento para el SPS tiene como fin controlar la inflamación y la elevación de la PIO. Sin
embargo, algunos pacientes no responden a los corticosteroides o medicamentos antiglaucomatosos. En
estos casos, se necesita una cirugía para reducir la PIO y de esta forma prevenir la progresión de los
defectos del campo visual y el daño al nervio óptico (3,8).
Este caso se refiere a un paciente con antecedente de ataques de SPS, que inicialmente recibió
tratamiento médico antinflamatorio y antiglaucomatoso máximo, pero al no haber respuesta se requirió
tratamiento quirúrgico.
Caso Clínico
Presentamos el caso de un varón de 42 años que acude por disminución de la agudeza visual,
fotobobia, halos alrededor de las luces y dolor intenso en su ojo izquierdo (OI) desde hace 5 días. El
paciente refiere que dichos síntomas se vienen presentando desde hace 4 años en forma leve y
transitoria, por lo que no ha requerido medicación.
Como antecedente oftalmológico, el paciente fue operado por un trauma ocular en su ojo derecho
(OD) hace aproximadamente 30 años, con una posterior mala evolución de dicho ojo.
En la exploración oftalmológica, presenta una agudeza visual corregida de no percepción de la
luz en el OD y de 20/70 en el OI. La PIO fue de 15 mmHg en el OD y de 50 mmHg en el OI. En la
exploración de segmento anterior con lámpara de hendidura en el OD, se evidenció una opacidad corneal
extensa de predominio central de aspecto gris blanquecino con depósitos estromales, que no permitían ver
otros detalles del segmento anterior; en el OI, se evidenció edema corneal leve, con presencia de
precipitados queráticos finos en 1/3 medio y 1/3 inferior del endotelio corneal, no atrofia, ni
heterocromía del iris, reacción en cámara anterior: Tyndall y Flare (1+), cámara anterior amplia,
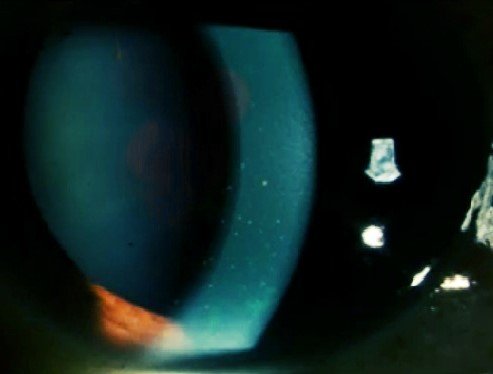
opacidad de cristalino NO1 NC1 C2 P1, inyección cilio-conjuntival en 360° (Figura
1). A la gonioscopía, el OD no pudo ser evaluado por la opacidad corneal, en el OI se evidenció
ángulo abierto (Shaffer grado IV). En el examen de fondo de ojo, el OD no pudo ser evaluado por la
opacidad de medios, en el OI se evidenció una papila de bordes definidos, excavación de 0.4, con rechazo
nasal de los vasos centrales, con brillo macular conservado, sin signos de inflamación en segmento
posterior (Figura 2).
|

|
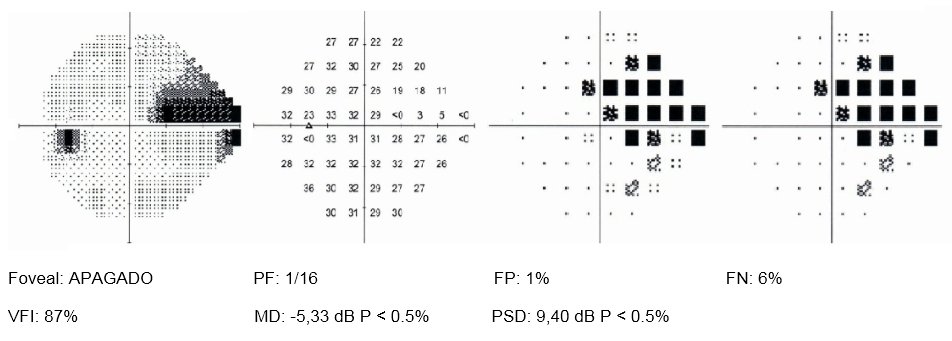
Se realiza exploración del campo visual con el programa 24-2 del analizador del campo visual de Humphrey, que puso en evidencia en el OI la presencia de un escalón nasal (Figura 3).
|
Se solicitaron exámenes de laboratorio: hemograma, reactantes de fase aguda, anticuerpos
antinucleares, factor reumatoide, serología para toxoplasmosis, serología para citomegalovirus,
serología para sífilis, serología para VIH, serología de HTLV 1 y 2, serología para hepatitis, los
cuales resultaron normales.
Por todo lo anterior se hace el diagnóstico de Sindrome de Posner – Schlossman y se inicia
tratamiento médico con Acetazolamida (250mg) 1 tableta cada 8 horas, Brimonidina (0.2%) 1 gota cada 12
horas, Dorzolamida (2%) 1 gota cada 8 horas, Timolol (0.5%) 1 gota cada 12 horas y Prednisolona (1%) 1
gota cada 4 horas en el OI. Se reevalúa a las 48 horas de iniciado el tratamiento médico, paciente
refiere que la sintomatología no ha mejorado, se constata la disminución de la PIO a 40 mmHg y la
persistencia de signos inflamatorios en segmento anterior del OI. Se agrega Manitol (20%) 250 ml cada 8
horas por vía endovenosa. Se realiza nueva evaluación a los 5 días de iniciado el tratamiento médico y
se constata una disminución de la PIO a 30 mmHg en OI, por consiguiente se evidencia que no se tuvo una
respuesta adecuada al tratamiento médico máximo.
Ante esta situación se decide colocar un dispositivo de drenaje y extraer la catarata del OI. Se
realiza tratamiento quirúrgico mediante implante de válvula de Ahmed, facoemulsificación y colocación de
lente intraocular en OI.
En el postoperatorio, la PIO estuvo normal, sin ningún medicamento farmacológico. A la semana
del tratamiento quirúrgico se obtiene una agudeza visual de 20/25 con correctores y una PIO de 10 mmHg
con alivio clínico de los síntomas oculares en el OI.
El seguimiento se realizó inicialmente una vez por semana, luego mensualmente, La PIO se mantuvo
normal sin ningún medicamento farmacológico durante más de 6 meses después de la cirugía, sin ataques de
SPS.
DISCUSIÓN
El Sindrome de Posner – Schlossman es un trastorno infrecuente, una forma de uveítis anterior
con hipertensión ocular, de mayor prevalencia en varones entre 20 y 50 años (9), características que se corresponden con nuestro paciente, quien tenía 42
años de edad y presentó el cuadro clínico característico de esta enfermedad.
El síndrome de Posner - Schlossman tiene algunas características clínicas de glaucoma y uveítis,
como la hipertensión ocular y la presencia de precipitados retroqueráticos (10). Estos signos inflamatorios (precipitados retroqueráticos y reacción en
cámara anterior) y la presión intraocular marcadamente elevada fueron descritos en la presentación
inicial del cuadro clínico de nuestro paciente.
El diagnóstico temprano y el tratamiento adecuado podrían disminuir el riesgo de glaucoma
avanzado. Los ataques frecuentes de hipertensión ocular son particularmente peligrosos porque pueden
afectar fácilmente la visión al causar defectos progresivos del campo visual. Por lo tanto, el control
de la PIO es el objetivo más importante del tratamiento (1,10).
El tratamiento inicial para el SPS es un régimen combinado de fármacos antiinflamatorios y
antiglaucomatosos. Un corticosteroide tópico suele tener éxito en el control de la inflamación. Por lo
general, la hipertensión ocular se normaliza con el control de la inflamación. Los β-bloqueantes tópicos
y/o los inhibidores de la anhidrasa carbónica son los fármacos de elección en los pacientes con SPS. La
eficacia de los análogos de prostaglandinas en el SPS no está bien establecida. Los α2-agonistas también
pueden representar una buena opción terapéutica. Si los ataques del SPS muestran una mayor frecuencia y
las fluctuaciones de la PIO son significativas con los ataques, puede estar indicada una intervención
quirúrgica (10,11). La técnica más comúnmente indicada es la
cirugía filtrante (Trabeculectomía), sobre todo en pacientes con ataques recurrentes y picos de PIO, con
daño en el nervio óptico y defectos en el campo visual (12). Otra técnica
también utilizada es las cirugía de implante de dispositivo de drenaje valvulado, que en muchos estudios
es considerado como la cirugía de primera línea preferidas en el tratamiento de los glaucomas uveíticos
(13,14). Nuestro paciente recibió tratamiento médico máximo,
lo que resultó insuficiente para el control de la PIO, por lo que finalmente se realizó una intervención
quirúrgica, colocando un dispositivo de drenaje valvulado (válvula de Ahmed).
El SPS es conocido como una enfermedad ocular autolimitada con pronóstico benigno, pero el
deterioro glaucomatoso de la función visual en algunos pacientes es cada vez más reportado, por lo
tanto, el diagnóstico temprano y el tratamiento adecuado del SPS podría disminuir el riesgo de
progresión a un glaucoma avanzado (15,16).
CONCLUSIÓN
El Sindrome de Posner – Schlossman o crisis glaucomatociclítica es una enfermedad rara, caracterizadas por ataques recurrentes de uveítis anterior e hipertensión ocular. El SPS suele tener una buena respuesta al tratamiento médico, pero como se observó en el presente caso, la PIO no se logró controlar, por lo que se requirió realizar una intervención quirúrgica, logrando una buena evolución clínica posterior a esta. La naturaleza episódica y recurrente del SPS requiere un seguimiento estricto, por lo tanto, los pacientes con SPS deben tener una evaluación regular de la agudeza visual, el campo visual y la PIO.
Contribuciones de Autoría: Los autores realizaron el diseño, recolección de la
información, elaboración, revisión crítica y aprobación de la versión final del artículo.
Financiamiento: Autofinanciado
Conflictos de intereses: Los autores declaran no tener conflictos de interés en la
publicación de este artículo.
Recibido: 15 de mayo 2021
Aprobado: 11 de julio 2021
Correspondencia: Diego José Mamani Maquera
Dirección: Calle Ronda Recoleta 303 – Yanahuara - Arequipa
Teléfono: 942943535
Correo: md.diegojose@gmail.com
REFERENCIAS BIBLIOGRÁFICAS
